Vol. 14 - Num. 54
Grupo PrevInfad/PAPPS Infancia y Adolescencia
Actividades preventivas y de promoción de la salud para niños prematuros con una edad gestacional menor de 32 semanas o un peso inferior a 1500 g. Del alta hospitalaria a los siete años (1.ª parte)
Carmen Rosa Pallás Alonsoa, Grupo PrevInfad/PAPPS Infancia y Adolescenciab
aServicio de Neonatología. Hospital Universitario 12 de Octubre. Madrid. España.
bJosé María Mengual Gil (coord.).
Correspondencia: CR Pallás. Correo electrónico: kpallas.hdoc@gmail.com
Cómo citar este artículo: Pallás Alonso CR, Grupo PrevInfad/PAPPS Infancia y Adolescencia. Actividades preventivas y de promoción de la salud para niños prematuros con una edad gestacional menor de 32 semanas o un peso inferior a 1500 g. Del alta hospitalaria a los siete años (1.ª parte). Rev Pediatr Aten Primaria. 2012;14:153-66.
Publicado en Internet: 09-07-2012 - Número de visitas: 31138
Resumen
La prematuridad es uno de los problemas de salud más prevalentes en la población infantil. La frecuencia de niños prematuros está aumentando en los países desarrollados y se ha conseguido incrementar la supervivencia, por tanto cada vez hay más niños prematuros en las consultas de los pediatras de Atención Primaria. En general, los niños con peso menor de 1500 g o una edad gestacional inferior a 32 semanas están incluidos en programas de seguimiento hospitalarios, pero la mayoría de las consultas que generan estos niños las atienden los pediatras de Atención Primaria. El pediatra de Atención Primaria deberá conocer el programa de seguimiento en el que está incluido el niño y deberá asegurarse que se realizan todos los controles. Casi el 20% de los menores de 1500 g abandona los programas de seguimiento y, por tanto, el único pediatra que valorará a estos niños es el de Atención Primaria.
El crecimiento y la nutrición son dos de los aspectos a los que hay que prestar más atención, sobre todo en los primeros meses tras el alta. Hoy en día se sabe que los niños que crecen mejor tienen una evolución neurológica mejor. La leche de madre proporciona múltiples beneficios a los niños prematuros, por lo que apoyar la lactancia materna en Atención Primaria será una de las tareas más importantes. También se deben conocer las características de los sucedáneos de leche de madre disponibles para los niños prematuros.
Palabras clave
● Prematuro ● Salud infantilNota:
bGrupo PrevInfad (AEPap): F. J. Soriano Faura (coord.), J. Colomer Revuelta, O. Cortés Rico, M. J. Esparza Olcina, J. Galbe Sánchez-Ventura, J. García Aguado, A. Martínez Rubio, M. Merino Moína, C. R. Pallás Alonso, J. Pericas Bosch, F. J. Sánchez Ruiz-Cabello.
IMPORTANCIA DE LA PREMATURIDAD
Frecuencia y causas
La prematuridad es uno de los problemas de salud más prevalentes en la población infantil de los países desarrollados. Entre un 8 y un 10% de los nacimientos ocurren antes de la 37.ª semana de gestación y justifican el 75% de la mortalidad perinatal y el 50% de la discapacidad en la infancia. Pero además se suman otra serie de circunstancias que se comentan a continuación y que colocan a la prematuridad como uno de los principales problemas sanitarios de los países desarrollados aunque, por motivos no bien conocidos, tenga menos visibilidad que otros problemas de salud.
A pesar de todos los esfuerzos realizados desde el ámbito clínico y de investigación, la frecuencia de la prematuridad en los países desarrollados se está incrementando. Se había considerado que con la implantación de los controles obstétricos durante la gestación para toda la población se iban a disminuir los nacimientos prematuros, pero esto no ha sido así. En EE. UU. se ha pasado de un 9,5% de nacimientos prematuros en 1981 a un 12,7% en 20051. En Dinamarca, con una cobertura sanitaria universal y unos estándares de cuidados prenatales óptimos, también se ha puesto de manifiesto este incremento2 y la proporción de nacimientos prematuros ha aumentado un 22% de 1995 a 2004. Como factores que contribuyen a este aumento en la frecuencia de prematuridad, están las técnicas de reproducción asistida en relación con las gestaciones múltiples, pero también se ha observado un aumento de nacimientos prematuros cuando se implanta un solo embrión3. Por otro lado, los mejores resultados en cuanto a supervivencia de los niños prematuros han incrementado las indicaciones obstétricas para finalizar la gestación antes del término, ya sea por interés materno o fetal. El aumento de la edad de las madres también conlleva una mayor frecuencia de parto prematuro y ciertas condiciones laborales y situaciones de estrés en la mujer gestante también se han asociado a una mayor frecuencia de prematuridad4,5. Aun considerando todos los factores anteriormente citados, no se explica totalmente el aumento del número de nacimientos prematuros.
Asimismo, el nacimiento prematuro se ha asociado con numerosos factores socioeconómicos, incluidos el nivel educativo materno, el empleo y los ingresos. Dos trabajos recientes6,7 muestran cómo la frecuencia de prematuridad es casi el doble en las clases sociales más desfavorecidas pero, además, tal como se muestra en el estudio realizado en el Reino Unido, no solo la prematuridad de forma global es significativamente más frecuente en las mujeres con menos recursos, sino que también la frecuencia de nacimientos de niños muy prematuros (niños con una edad gestacional menor de 32 semanas) se multiplica por dos en las mujeres en situación de pobreza.
Evolución a corto y largo plazo
Actualmente, para el grupo de prematuros con una edad gestacional inferior a 32 semanas o un peso inferior a 1500 g, se han conseguido unas cifras de supervivencia que eran inimaginables hace unos años. Pero aunque siguen preocupando las tasas de supervivencia, se es consciente de que la mortalidad que conlleva es solo una parte del efecto de la prematuridad. Se ha mostrado que los riesgos de parálisis cerebral, ceguera, retraso mental y sordera están aumentados en los niños prematuros cuando se comparan con los nacidos a término8,9. La pregunta que ha estado en el aire durante muchos años sobre cuál había sido el efecto de la disminución de la mortalidad en la frecuencia de discapacidad ha permanecido hasta hace poco sin una respuesta clara. Ahora mismo, los últimos trabajos publicados muestran que la evolución de la discapacidad ha mejorado en los niños con peso entre 1000 y 1500 g, en los menores de 1000 g la frecuencia de discapacidad se mantiene, pero no se ha incrementado10.
Más recientemente, cuando se ha extendido el seguimiento de los niños muy prematuros a lo largo de la edad escolar, se ha mostrado que incluso los niños que a los dos años se habían evaluado como niños normales, sin ningún tipo de limitación, presentaban peor rendimiento escolar por dificultades en el aprendizaje, problemas de atención, de coordinación visomotora, y problemas emocionales y de integración social11-14. Muy recientemente15, en relación con un riguroso estudio llevado a cabo en Noruega, se han publicado resultados a muy largo plazo de la prematuridad referidos a aspectos que hasta ahora no se habían considerado. Los autores de este trabajo concluyen que la prematuridad se asocia a una disminución en la supervivencia a largo plazo, a una limitación en la capacidad reproductiva y las mujeres que fueron prematuras presentaron también un mayor riesgo de tener hijos prematuros. Y es que, pese a todos los avances tecnológicos y la sofisticación de los cuidados, no queda más opción que asumir que la prematuridad, hoy por hoy, se acompaña de riesgos y daños importantes.
Nuevos abordajes
Actualmente, en las Unidades Neonatales se han planteado nuevos retos, ya que el objetivo no es solo curar las enfermedades de los niños prematuros, sino también intentar que toda la serie de estímulos que reciben en la Unidad de Cuidados Intensivos alteren lo mínimo posible la maduración del sistema nervioso central. El cerebro de estos niños no es capaz de responder ni de procesar adecuadamente los estímulos luminosos, sonoros y dolorosos y por tanto tiende a desorganizarse. Para prevenir esta desorganización, y sobre todo con objeto de evitar los trastornos de aprendizaje, de socialización y emocionales que aparecen a medio plazo en los niños prematuros, en las unidades neonatales se están implementando los llamados cuidados centrados en el desarrollo y en la familia, que tienen como objeto favorecer todo el proceso de vinculación con los padres y facilitar el desarrollo neurosensorial y emocional del recién nacido16. Se están cambiando las políticas de entrada de los padres y madres en las unidades para que estos puedan implicarse en el cuidado del niño, se está promoviendo el método de cuidado madre canguro. Por otro lado, se intenta cuidar el ambiente con objeto de disminuir los estímulos que pueden resultar agresivos y prevenir y tratar exquisitamente el dolor, de tal forma que el sistema nervioso central de estos niños tan inmaduros pueda organizarse de una forma adecuada a pesar de no madurar en el útero materno17. Tras el alta, sin duda, los niños con una edad inferior a 32 semanas, o con un peso de nacimiento inferior a 1500 g, precisan una serie de cribados y controles sistematizados, ya que, como se ha comentado, corren un mayor riesgo de presentar problemas en el desarrollo, ya sean de crecimiento, neurológicos, sensoriales o psicológicos. Por otro lado, para los padres y madres, el ingreso tan prologando de su hijo prematuro es un factor muy estresante que conlleva posteriormente un mayor riesgo de problemas psicológicos también en ellos y, en muchas ocasiones, el proceso de crianza se ve alterado.
PAPEL DEL PEDIATRA DE ATENCIÓN PRIMARIA EN EL SEGUIMIENTO
Todos los niños prematuros con una edad gestacional menor de 32 semanas o un peso de nacimiento inferior a 1500 g deberían pasar a formar parte de un programa de seguimiento que, de forma ideal, se extendiera hasta la adolescencia. Los objetivos generales de los programas de seguimiento son los siguientes18: detección y tratamiento precoz de los problemas, apoyo a la familia y recogida sistemática de información sobre la evolución del niño.
Los dos primeros objetivos se justifican por todo lo que ya se ha referido respecto a los problemas que presentan estos niños y sus familias en su evolución. El tercer objetivo permite evaluar la práctica clínica de la unidad, monitorizar los indicadores de calidad que tenga establecida cada Unidad Neonatal, disponer de información precisa sobre ciertas patologías relevantes y el resumen de los resultados anuales debería utilizarse para diseñar programas de salud que se ajustaran a las necesidades de estos niños.
Por otro lado, también es responsabilidad de los equipos de seguimiento proporcionar información válida para la investigación19. Hoy en día, el estudio de cualquier nueva intervención en una Unidad Neonatal debe contemplar el seguimiento de los niños a medio plazo. Beneficios a corto plazo, que no suponen ninguna mejoría real para el niño, pueden llevar consigo perjuicios significativos en su evolución, tal como ocurrió con la administración de corticoides postnatales20.
El equipo de Pediatría de Atención Primaria puede hacerse cargo de muchos de los aspectos que se incluyen en los programas de seguimiento, pero debe hacerse de una forma coordinada con el hospital. Hoy por hoy, en España, la gran mayoría de las áreas sanitarias no tiene una adecuada coordinación entre Atención Primaria y Atención Hospitalaria. Si esta existiera, muchas de las revisiones que se realizan en el hospital podrían asumirse desde Atención Primaria y posteriormente se podría hacer llegar la información al hospital. Por otro lado, se ha mostrado21 que, tras el alta, el 92% de las consultas de los prematuros que habían ingresado en Cuidados Intensivos Neonatales se atiende en Atención Primaria. Estos niños acuden a su pediatra una media de 20 veces al año.
El pediatra de Atención Primaria debe conocer cómo es el desarrollo habitual de estos niños, las características de su evolución, las variantes que presentan con respecto a la normalidad, los problemas que pueden aparecer más frecuentemente y los signos de alarma que pueden ayudar a identificarlos con precocidad. De este modo, se estará en condiciones de proporcionar información precisa, de colaborar en la prevención e indicar las intervenciones adecuadas. Por otro lado, el pediatra de Atención Primaria debería confirmar que realmente se han realizado los controles que se indican en el programa22. Casi el 20% de los niños muy prematuros abandonan los programas de seguimiento y estos niños que no acuden a las revisiones tienen peor evolución que los niños que continúan en el programa23,24. La sistematización de todas las actividades de información, consejo y prevención constituyen el objetivo de este documento. Siempre será deseable conocer el programa de seguimiento que se aplica a cada niño en el hospital, para evitar repeticiones innecesarias de pruebas o exploraciones.
Recomendaciones
- El pediatra debe conocer el programa de seguimiento en el que está incluido el niño (fuerza de la recomendación B).
- El pediatra debe confirmar que realmente acude a las revisiones y se realizan los controles rutinarios que se aplican a estos niños (fuerza de la recomendación B).
LA EDAD GESTACIONAL, EL PESO, LA EDAD CORREGIDA Y OTROS TÉRMINOS
En relación con la edad gestacional
- Recién nacido a término: se considera recién nacido a término al niño que nace entre la 37.ª y la 41.ª semanas más seis días.
- Recién nacido pretérmino: se considera recién nacido pretérmino o prematuro al que nace antes de la 37.ª semana de gestación.
- Recién nacido postérmino: se considera recién nacido postérmino al que nace después de la 41.ª semana más seis días.
- Gran prematuro o muy prematuro: se considera así a los niños que nacen antes de la 32.ª semana de edad gestacional.
- Prematuro extremo: se considera así a los niños que nacen antes de la 28.ª semana de edad gestacional.
- Prematuro tardío o casi a término: se considera así a los niños que nacen con 34 semanas de gestación o más. Se debe abandonar la denominación, hasta ahora muy extendida, de “casi a término” porque induce a olvidar la prematuridad, que sigue siendo su característica más importante y el condicionante de la patología y de los riesgos que presentan25.
- Edad corregida: se entiende por edad corregida la que tendría el niño si hubiera nacido el día que cumpliera la 40.ª semana de gestación. Si se valora a los niños prematuros según la edad cronológica, se estará viendo a cada uno de ellos en un momento diferente del desarrollo. A modo de ejemplo, en la revisión de los cuatro meses, un niño nacido con 24 semanas tendrá una edad corregida de cero meses, uno de 28 semanas tendrá una edad corregida de un mes, y uno de 32 semanas, de dos meses. La única forma de normalizar las valoraciones del desarrollo es utilizar la edad corregida. Se corrige la edad para la valoración del peso, la talla, el perímetro cefálico, el cociente de desarrollo (CD) y las adquisiciones motoras hasta los dos años cumplidos de edad corregida, posteriormente se pasan a valorar con la edad real.
En relación con el peso
- Recién nacido de bajo peso: se considera así a los niños que nacen con menos de 2500 g, independientemente de su edad gestacional.
- Recién nacido de muy bajo peso: se considera así a los niños que nacen con menos de 1500 g, independientemente de su edad gestacional.
- Recién nacido de bajo peso extremo: se considera así a los niños que nacen con menos de 1000 g, independientemente de su edad gestacional.
En relación con el peso y la edad gestacional
- Recién nacido de peso adecuado para la edad gestacional: se considera así a los niños que están entre el percentil 10 y 90 de peso para su edad gestacional.
- Recién nacido de bajo peso para la edad gestacional: se considera así a los niños que están por debajo del percentil 10 de peso para su edad gestacional.
- Recién nacido de peso elevado para la edad gestacional: se considera así a los niños que están por encima del percentil 90 de peso para su edad gestacional.
Límite de la viabilidad
Corresponde a la edad gestacional en la que, dada la evolución a corto y medio plazo de los niños, la decisión de tomar actitudes obstétricas más intervencionistas o proporcionar tratamiento activo al recién nacido puede cuestionarse, tanto desde el punto de vista ético, como desde el punto de vista de coste/beneficio.
Por lo tanto26,27:
- Para poder establecer el límite de la viabilidad se debe disponer de información sobre la evolución de los niños muy prematuros.
- Los protocolos de actuación obstétrica y neonatal deben estar coordinados.
- El límite de la viabilidad no es el mismo para todos los centros, aunque en general este límite queda establecido entre la 22 y la 25 semana de edad gestacional.
- En la decisión final para un caso concreto, además del conocimiento científico, se deben considerar y respetar las preferencias y los valores de la familia.
- Si, finalmente, dada la inmadurez extrema del niño, se decide no ingresarlo en cuidados intensivos, esto no significa en ningún caso que no deba recibir todos los cuidados de confort que se le puedan proporcionar para que tenga una muerte sin sufrimiento y a ser posible acompañado por sus padres.
ACTIVIDADES PREVENTIVAS
En los programas de seguimiento para los niños con una edad gestacional inferior a 32 semanas o un peso inferior a 1500 g, se describen múltiples cribados y recomendaciones con objeto de mejorar en lo posible la evolución de los niños a medio y largo plazo. Sin embargo, se dispone de información limitada sobre la eficacia real de estas actividades. Los estudios que pueden establecer el valor real de estas intervenciones requieren años de seguimiento y pocas veces se diseñan con metodología de ensayo clínico. Se dispone de estudios de cohortes que se comparan con cohortes históricas, pero siempre surge la duda de si la mejor evolución se debe a la intervención concreta que se quiere evaluar o a otros muchos factores que se van modificando de forma continua en la atención de estos niños durante su ingreso.
La mayoría de las recomendaciones que se van a presentar en este documento son recomendaciones apoyadas por paneles de expertos22. Aunque esto es así, y por tanto pocas recomendaciones van a estar bien sustentadas en la evidencia científica, el desconocimiento de los problemas que pueden tener estos niños en su evolución o de las peculiaridades de su desarrollo puede llevar a retrasos en los diagnósticos o a iatrogenias que vendrán a complicar aún más su evolución. Por tanto, basándose fundamentalmente en los riesgos conocidos de estos niños, se establecen una serie de controles y cribados que sería deseable que conocieran todos los pediatras.
Crecimiento y nutrición
Conceptos generales
Los recién nacidos con peso menor de 1500 g o con una edad gestacional inferior a 32 semanas presentan un patrón de crecimiento en los primeros años de vida diferente al de los niños nacidos a término o los prematuros de mayor peso o mayor edad gestacional. Un crecimiento postnatal óptimo se asocia con un mejor estado de salud y mejor desarrollo neurológico28-30. Los pediatras que participan en la atención de este grupo de niños después del alta deben controlar la velocidad de crecimiento, el peso, la talla, el perímetro cefálico y la relación peso/talla. Los niños con una ganancia de peso insuficiente en los primeros años de la vida presentan un peor desarrollo cognitivo31-33; los que, por el contrario, ganan peso excesivamente, tienen un riesgo mayor de presentar en la edad adulta obesidad, enfermedad cardiovascular y diabetes34-36. Por tanto, los planes nutricionales deben proporcionar suficientes calorías para que puedan aproximarse poco a poco a los patrones de crecimiento normales, evitando tanto la ganancia insuficiente como excesiva de peso.
Valoración del crecimiento
Hoy en día, no se cuenta con curvas válidas específicas para valorar el crecimiento tras el alta de los niños con peso menor de 1500 g o con una edad gestacional inferior a 32 semanas. Se dispone de dos gráficas específicas para prematuros, pero una de ellas solo recoge los primeros 120 días de vida37, y por tanto su utilidad es muy limitada, y las otras se basan en una población de prematuros nacida en 1985, por lo que es difícil aceptarlas actualmente como patrón de referencia38.
La Organización Mundial de la Salud (OMS) tiene en marcha un proyecto para elaborar unos estándares de crecimiento para los niños nacidos prematuramente. Aunque probablemente estas curvas sí puedan ser muy útiles, todavía pasarán varios años antes de que se pueda disponer de ellas. Dadas todas estas limitaciones, hoy por hoy, parece que lo más adecuado sería utilizar los estándares de la OMS39 con edad corregida, ya que nos permite comparar el crecimiento del niño prematuro con el crecimiento óptimo de los niños a término sanos amamantados. Puesto que, cuando se van de alta, muchos de los niños de muy bajo peso están por debajo del percentil 10 para su edad corregida, el pediatra puede valorar como crecimiento adecuado si las curvas de peso y talla siguen una línea casi paralela a las de los percentiles pero con una tendencia progresiva a acercarse a las líneas de percentiles normales. Por otro lado, debe vigilar que el incremento de peso y talla sea armónico. Si el peso aumenta en una proporción mayor que la talla, muy probablemente el niño esté acumulando únicamente grasa abdominal40.
Patrón de crecimiento
Los patrones de crecimiento del peso, la talla y el perímetro cefálico de los niños prematuros han sido bastante bien descritos en estudios transversales y longitudinales, que actualmente se extienden hasta la edad adulta. La mayoría de estos trabajos diferencian el patrón de crecimiento de los niños de peso adecuado para la edad gestacional de los que son de bajo peso para la edad gestacional. Los niños con peso de nacimiento menor de 1500 g o con una edad gestacional inferior a 32 semanas, como grupo, son más pequeños en todas las variables del crecimiento a los 3, 5, 10 y 20 años de edad41-46. Aunque esto es así a lo largo de toda la infancia, existe una tendencia hacia la normalización del crecimiento que no solo incluye los primeros años de vida, sino que abarca hasta la segunda década de la vida.
Los niños con peso de nacimiento inferior a 1000 g son los que presentan unos patrones de crecimiento más apartados de los que se puede considerar un patrón normal47-49. A los tres años, la media de talla y de peso de esta población de niños se encuentra por debajo del percentil 10. Por otro lado se ha observado que cuanto menor es el peso de nacimiento, mayor es la duración del tiempo en el que puede existir un crecimiento compensatorio.
En los niños con peso inferior a 750 g la etapa de crecimiento compensatorio se puede extender hasta la edad adulta. Con respecto a los niños de bajo peso para la edad gestacional, estos tienen un mayor riesgo de estar por debajo de percentiles normales a lo largo de toda la infancia y adolescencia que los niños prematuros de peso adecuado a la edad gestacional.
Manejo nutricional
Lactancia materna. Fórmulas de prematuros
La leche de madre es el alimento de elección para los niños con peso al nacimiento menor de 1500 g o con una edad gestacional inferior a 32 semanas. Además de los beneficios que puede proporcionar durante el ingreso, ya que la frecuencia de enterocolitis necrotizante y de sepsis nosocomial está disminuida en los niños que toman leche de madre frente a los que no la toman50,51, estudios recientes52,53 han demostrado que los beneficios de la alimentación con leche de madre en este grupo de niños persiste a los 30 meses de edad corregida. Por cada 10 cc/kg/día de leche de madre que recibe el niño, el CD mejora 0,6 puntos, los puntajes globales de comportamiento mejoran en 1 punto y el riesgo de rehospitalización hasta los 30 meses disminuye un 5%. Por tanto, los profesionales deben apoyar a las madres tras el alta para que prolonguen el mayor tiempo posible la lactancia materna.
Cuando no se dispone de leche de madre propia, lo ideal es que el niño reciba leche de madre donada. Aunque en España se han puesto en marcha ya algunos bancos de leche humana donada, es difícil que tras el alta se pueda mantener al niño el suministro de leche humana donada. Lo aconsejable sería mantener a estos niños con lactancia materna exclusiva hasta los seis meses de edad corregida o al menos el máximo tiempo posible54.
Durante estos últimos años, algunos autores insinuaban que el crecimiento de los niños tras el alta era mejor si se alimentaban con fórmula de prematuros en vez de con leche de madre, pero un metaanálisis reciente55 mostró que hoy por hoy no existe ninguna información que apoye esta afirmación. Por lo tanto los autores concluyen que los niños que se amamantan deben continuar haciéndolo, porque solo se podría cuestionar si se dispusiera de información que mostrara un mejor crecimiento en los niños alimentados con fórmula. Por otro lado, no se deberían olvidar los beneficios que sí se han demostrado en el desarrollo cognitivo del niño cuando recibe leche de madre52,53. En general no es recomendable que tras el alta se refuerce la leche materna con productos comerciales.
En ausencia de estándares de crecimiento óptimos para esta población de niños, de forma orientativa se establece que, tras el alta y hasta tres meses después, la ganancia óptima de peso sería de 25 a 30 g/día (175-210 g/semana) e incrementos en la longitud de 0,7 a 1 cm semanales. Desde los tres meses hasta los 12 meses tras el alta, la ganancia de peso debería ser de 10 a 15 g/día (70-105 g/semana) y el incremento de la longitud de 0,4 a 0,6 cm/semana56.
Manejo práctico del niño alimentado con sucedáneos de leche materna
Durante los primeros meses se pueden recomendar fórmulas con mayor o menor densidad calórica, según sea la evolución del peso y la talla, recordando que lo ideal es que la normalización del peso sea gradual y controlando siempre la relación peso/talla. En la Tabla 1 se muestra información sobre la composición y el contenido calórico de los distintos tipos de leche disponibles en España.
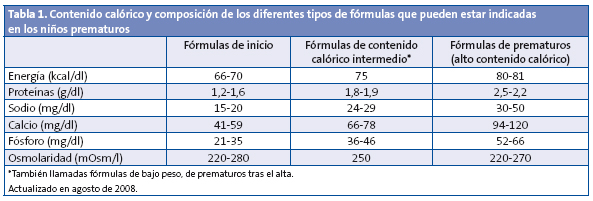
Como se ve, se dispone de tres tipos de leche: las fórmulas de inicio, las fórmulas de contenido calórico intermedio (también llamadas de bajo peso o de prematuros tras el alta) y las leches específicas para niños prematuros. Si el niño está con fórmula de inicio y no gana peso adecuadamente, el primer paso sería indicarle leche de contenido calórico intermedio. Las leches llamadas de prematuro y con alto contenido calórico serían el último escalón y tras el alta solo se deben indicar si las otras leches no han conseguido mejorar la curva de peso. Las leches de prematuros no deberían mantenerse por periodos de tiempo prolongados, ya que no solo proporcionan mayor contenido calórico, sino que también aportan gran cantidad de calcio. Estos aportes elevados de calcio mantenidos en el tiempo pueden ser perjudiciales para el niño. Para el pediatra puede ser de mucha utilidad disponer de leches con distinta concentración calórica, ya que algunos niños prematuros, por otro lado sanos, tienen dificultades para tomar un volumen suficiente de leche para cubrir las necesidades calóricas. Si se incrementa la concentración calórica de la leche, aun ingiriendo el mismo volumen, incrementará el aporte de calorías y así podrá optimizarse su crecimiento. Por otro lado, si el niño está estable y sin problemas médicos significativos añadidos, no parece recomendable proporcionar más de 120 kcal/kg/día. El exceso calórico no mejora el crecimiento y favorece los depósitos de grasa.
Manejo práctico del niño alimentado con leche materna
Cuando el niño toma leche materna, puede ingerir un volumen de hasta 200 ml/kg o incluso más. Si no se consigue un adecuado incremento de peso, al igual que se hace en todos los niños amamantados, se debe revisar la técnica de la lactancia y por tanto es aconsejable observar una toma e interrogar sobre el número de tomas, la duración de las mismas, etc. Si a pesar de una correcta técnica de lactancia no se consigue un incremento de peso suficiente, se puede sustituir alguna toma por fórmula de prematuros. Se puede empezar sustituyendo dos tomas. En este caso no hay ningún problema en que la leche que se indique sea la de prematuros, porque el resto de la leche que toma el niño es leche materna, que tiene bajo contenido en calcio y fósforo, por lo que aunque se sustituyan dos o tres tomas por fórmula de prematuros no se llegará a un aporte excesivo de calcio.
El aporte calórico de la leche humana es muy variable, hay leches que aportan 90 calorías por decilitro y otras que apenas llegan a 50 calorías; por tanto, la mayoría de los niños crecerán adecuadamente con leche humana, pero una pequeña proporción precisará complementos con leche de prematuros para incrementar el aporte calórico. Si la madre está muy motivada, antes de prescribir la sustitución de dos tomas por leche de prematuros, se le puede recomendar que se extraiga la leche en dos fracciones y que le dé al niño dos tomas al día de la leche que se recoge al final de la extracción, que es la de mayor contenido calórico. Hay que tener en cuenta que estas madres llevan meses extrayéndose la leche y pueden estar muy cansadas después del ingreso prolongado del niño, por lo que hay que valorar muy bien la carga que puede suponer la extracción en dos tiempos.
Hay madres que han conseguido mantener la lactancia durante todo el tiempo del ingreso pero que, sin embargo, no se ha conseguido que el niño mame. Estas mujeres se siguen extrayendo la leche y se la dan al niño en biberón. En estos casos la extracción en dos tiempos sí puede ser una buena recomendación, ya que de alguna forma ellas siguen invirtiendo tiempo en la extracción de leche.
Las pautas de manejo práctico que se acaban de describir están recomendadas exclusivamente para los niños con peso menor de 1500 g o menores de 32 semanas. En ningún caso se propone este tipo de suplementación para los niños amamantados nacidos a término o prematuros tardíos.
Apoyo a la lactancia materna
El apoyo a la lactancia materna de las madres de niños muy prematuros o de muy bajo peso es un asunto complejo. Las madres que hayan conseguido que sus hijos se amamanten, en el momento del alta habrán realizado un esfuerzo enorme, porque eso implica que durante meses se han estado extrayendo su leche para dársela a sus hijos y posteriormente el niño y la madre han conseguido adaptarse para conseguir un amamantamiento satisfactorio. Durante el ingreso, estas madres han estado rodeadas de profesionales que las han ayudado en su tarea de mantener la producción de leche y conseguir el amamantamiento directo del seno. Los primeros días tras el alta, estas mujeres se sienten estresadas porque en las tomas están solas, no hay profesionales que vigilen cada una de ellas y eso hace que se sientan inseguras y en muchos casos este es el primer paso para el fin de la lactancia.
Desde Atención Primaria debería hacerse un seguimiento estrecho de estas madres y de sus hijos para que consigan confiar en su capacidad para amamantar al niño. Los niños muy prematuros deben alimentarse a demanda, pero muchos de ellos, para conseguir ingerir el volumen adecuado durante las primeras semanas tras el alta, precisan hacer no menos de 12 tomas, por lo que se le debe explicar a la madre que debe aprovechar todas las ocasiones para poner el niño al pecho. Si la cantidad de leche parece disminuir, además de recomendar incrementar el número de tomas, si el niño tiene una edad corregida inferior a 40 semanas de gestación, se puede recomendar que la madre coloque a su hijo en contacto piel con piel tal como se hace durante el ingreso con el método canguro, de esta forma se incrementará la cantidad de leche producida y el tiempo de amamantamiento57-60. Algunos niños muy prematuros consiguen agarrarse al pecho mejor en posición de balón de rugby. A veces las madres mantienen la producción de leche en el momento del alta pero no se ha conseguido que el niño tome la leche directamente del pecho; en estos casos, la leche se le administra en biberón y los profesionales de Atención Primaria aconsejarán a esta madre sobre la extracción y conservación de la leche.
Alimentación complementaria
Se debe introducir siguiendo una pauta similar a la de los niños nacidos a término, preferiblemente considerando la edad corregida en vez de la edad real. No se ha demostrado que la introducción precoz de cereales en los prematuros incremente la ingesta calórica, ya que en general suelen disminuir el volumen total de leche que toman y se sustituye un alimento de gran calidad nutricional, como es la leche, por otro, los cereales, que tienen un beneficio nutricional limitado cuando se introducen precozmente. Si el niño tiene dificultades para engordar y crecer y no es capaz de ingerir suficientes calorías, se precisará apoyo especializado.
Dificultades con la alimentación
Los niños prematuros comen lentamente, necesitan hacer muchas pausas y a veces la patología intercurrente les limita la capacidad de ingesta. Además, la experiencia del prolongado ingreso hospitalario suele interferir en el proceso de crianza de los padres y con frecuencia mantienen actitudes sobreprotectoras que se muestran en el momento de alimentar a su hijo, fomentándose malos hábitos de comportamiento durante las comidas, y de esta forma se dificulta su manejo.
Administración de suplementos
Vitamina D
La enfermedad metabólica ósea de los prematuros se previene con los suplementos de calcio y fósforo que contienen las leches de prematuros y los fortificantes de leche materna que se administran durante el ingreso hospitalario. Cuando se establece el crecimiento rápido en estos niños es necesario garantizar un aporte adecuado de vitamina D para evitar la aparición de raquitismo. Por tanto, actualmente se mantiene la recomendación de administrar, desde los 15 días y hasta el año de edad corregida, entre 200 y 400 UI/día de vitamina D61,62. Además, en los primeros meses tras el alta hospitalaria conviene vigilar la aparición de raquitismo, especialmente en los menores de 1000 g, por lo que se recomienda una determinación de fosfatasa alcalina a partir del mes después del alta y si está elevada confirmar el diagnóstico radiológicamente.
Hierro
Durante varios años se ha estado utilizando la administración intrahospitalaria de eritropoyetina recombinante humana para prevenir la anemia de la prematuridad. Estudios recientes han mostrado que el uso de eritropoyetina, sobre todo de forma precoz, puede asociarse con la aparición de retinopatía de la prematuridad63-64. Por ello, últimamente se está limitando su uso y ya no se indica de forma general, sino que se individualiza, valorando en cada caso el riesgo de su administración.
Actualmente se mantiene la indicación de administrar suplementos de hierro a todos los recién nacidos prematuros22,56. En los niños con peso de nacimiento menor de 1500 g o una edad gestacional inferior a 32 semanas se debe mantener la administración de 4 mg/kg/día (máximo 15 mg/día) desde el mes de edad hasta la introducción de la alimentación complementaria con alimentos ricos en hierro como la carne roja. El hierro se administrará en forma de sal ferrosa. Si el niño toma fórmula de prematuros o fórmula de inicio, se descontará en la cantidad de hierro a suplementar, 1,5 mg/kg/día que proporciona la leche. Se puede hacer un control de hemograma y metabolismo férrico a los tres meses de edad corregida.
Hormona de crecimiento
Actualmente, se recomienda valorar la utilización de hormona de crecimiento para los niños de bajo peso para la edad gestacional que a los dos o tres años de edad tienen una talla por debajo de dos desviaciones estándar65,66. El objetivo es mejorar el crecimiento en los primeros años de vida; por ello, la indicación de la hormona es muy precoz, tan pronto como a los dos o tres años de edad. Recientemente se ha sugerido que la indicación de hormona de crecimiento se debería extender a los prematuros de peso adecuado a la edad gestacional pero que presentaron durante el ingreso un retraso de crecimiento importante y que no se consigue normalizar en el transcurso de los primeros meses de vida67. Clínicamente, esta situación es muy similar a la de los niños con bajo peso para la edad gestacional, la diferencia es que en estos la restricción del crecimiento ocurre en el periodo intrauterino y en los otros ocurre extraútero.
Recomendaciones
- Monitorizar rigurosamente el crecimiento tras el alta. El crecimiento insuficiente se asocia con problemas en el neurodesarrollo a medio y largo plazo. Los que, por el contrario, ganan peso excesivamente tienen un riesgo mayor de presentar en la edad adulta obesidad, enfermedad cardiovascular y diabetes (fuerza de la recomendación B).
- Para valorar el crecimiento, mientras no se disponga de estándares específicos adecuados para los niños con peso menor de 1500 g o una edad gestacional inferior a 32 semanas, lo más recomendable es comparar su crecimiento son los estándares propuestos por la OMS, utilizando la edad corregida (fuerza de la recomendación B).
- Apoyar y promocionar la alimentación con leche materna tras el alta. Además de proteger frente a la enterocolitis necrotizante y las infecciones, mejora el CD y disminuye la tasa de reingreso (fuerza de la recomendación A).
- La producción de leche se puede incrementar si la madre está con el niño en contacto piel con piel (método canguro). Los niños toleran la posición canguro hasta una edad corregida de 39 o 40 semanas (fuerza de la recomendación B).
- Los niños prematuros, menores de un año de edad corregida, precisan una ingesta de vitamina D de 200 UI/kg/día hasta un máximo de 400 UI/día (fuerza de la recomendación A).
- Suplementar con 4 mg/kg/día de hierro desde el mes de edad hasta la introducción de la alimentación complementaria (fuerza de la recomendación B).
- Los niños de bajo peso para la edad gestacional que a los dos o tres años tienen una talla por debajo de dos desviaciones estándar deben enviarse para que se valore el tratamiento con hormona del crecimiento (fuerza de la recomendación B).
CONFLICTO DE INTERESES
Los autores declaran no presentar conflicto de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: CD: cociente de desarrollo • OMS: Organización Mundial de la salud.
BIBLIOGRAFÍA
- Hamilton BE, Martin JA, Ventura SJ. Births; preliminary data for 2005. Hyattsville, MD: Health E-Stats. 2006 [en línea] [consultado el 22/05/2008]. Disponible en www.cdc.gov/nchs/products/pubs/pubd/hestats/prelimbirths05/prelimbirths05.htm
- Langhoff-Roos J, Kesmodel U, Jacobsson B, Rasmussen S, Vogel I. Spontaneous preterm delivery in primiparous women at low risk in Denmark: population based study. BMJ. 2006;332:937-9.
- Goldenberg RL, Culhane JF, Iams JD, Romero R. Epidemiology and causes of preterm birth. Lancet. 2008;371:75-84.
- Mozurkewich L, Luke B, Avni M, Wolf FM. Working conditions and adverse pregnancy outcome: a meta-analysis. Obstet Gynecol. 2000;95:623-35.
- Hogue CJR, Hoffman S, Hatch M. Stress and preterm delivery: a conceptual framework. Paediatric Perinatal Epidemiol. 2001;15(supl):136-58.
- Thompson J, Irgens LM, Rasmussen S, Daltveit Ak. Secular trends in socio-economic status and the implications for preterm birth. Paediatr Perinat Epidemiol. 2006;20:182-7.
- Smith LK, Draper ES, Manktelow BN, Dorling JS, Field DJ. Socioeconomic inequalities in very preterm birth rates. Arch Dis Child. Fetal Neonatal Ed. 2007;92:11-4.
- Sutton L, Bajuk B. Population based study of infants born at less than 28 weeks’ gestation in New South Wales, Australia, in 1992-3. New South Wales Neonatal Intensive Care Unit Study Group. Paediatr Perinat Epidemiol. 1999;13:288-301.
- Finnstrom O, Otterblad Olausson P, Sedin G, Serenius F, Svenningsen N, Thiringer K, et al. Neurosensory outcome and growth at three years in extremely low birthweight infants: follow-up results from the Swedish national prospective study. Acta Paediatr. 1998;87:1055-60.
- Platt MJ, Cans C, Johnson A, Surman G, Topp M, Torrioli MG, et al. Trends in cerebral palsy among infants of very low birthweight (< 1500 g) or born prematurely (< 32 weeks) in 16 European centres: a database study. Lancet. 2007;369:43-50.
- Reijneveld SA, de Kleine MJK, van de Baar AL, Kollée LA, Verhaak CM, Verhulst FC, et al. Behavioural and emotional problems in very preterm and very low birthweight infants at age 5 years. Arch Dic Child. Fetal Neonatal Ed. 2006;91:F423-8.
- Hille ET, den Ouden Al, Saigal S, Wolke D, Lambert M, Whitaker A, et al. Behavioural problems in children who weigh 1000 g or less at birth in four countries. Lancet. 2001;357:1641-3.
- Elgen I, Sommerfelt K, Markestad T. Population based, controlled study of behavioural problems and psychiatric disorders in low birth birthweight children at 11 years of age. Arch Dis Child. Fetal Neonatal Ed. 2002;87:F128-32.
- Saigal S, Pinelli J, Hoult L, Kim MM, Boyle M. Psychopathology and social competencies of adolescents who were extremely low birth weight. Pediatrics. 2003;111:969-75.
- Swamy GK, Osbye T, Skjaerven R. Association of preterm birth with long term survival, reproduction and next generation preterm birth. JAMA. 2008;299:1429-36.
- Sizun J, Westrup B. Early developmental care for preterm neonates: a call for more research. Arch Dis Child. Fetal Neonatal Ed. 2004;89:F384-8.
- Perapoch J, Pallás CR, Linde MA, Moral Pumarega MT, Benito Castro F, López Maestro M, et al. Cuidados centrados en el desarrollo. Situación en las unidades de neonatología de España. An Pediatr (Barc). 2006;64:132-9.
- Pallás CR, de la Cruz J, Medina MC. Apoyo al Desarrollo de los Niños Nacidos Demasiado Pequeños, Demasiado Pronto. Diez años de observación e investigación clínica en el contexto de un programa de seguimiento. Memoria de labor de Investigación galardonada con la dotación para España del Premio Reina Sofía 2000, de Investigación sobre Prevención de las Deficiencias. Documento 56/2000. Edita Real Patronato sobre Discapacidad. Ministerio de Trabajo y Asuntos Sociales.
- NICHD. Follow-up care of High Risk Infants. Pediatrics. 2004;114:1377-97.
- Halliday HL, Ehrenkranz RA, Doyle LW. Early postnatal (< 96 hours) corticosteroids for preventing chronic lung disease in preterm infants. Cochrane Database Syst Rev. 2003; (1):CD001146.
- Wade KC, Lorch SA, Bakewell-Sachs S, Medoff-Cooper B, Silber JH, Escobar GJ. Pediatric care for preterm infants after NICU discharge: high number of office visits and prescription medications. J Perinatol. 2008;696-701.
- Wang CJ, McGlynn EA, Brook RH, Leonard CH, Piecuch RE, Hsueh SI, et al. Quality-of-care indicators for the neurodevelopmental follow-up of very low birth weight children: results of an expert panel process. Pediatrics. 2006;117:2080-92.
- López Maestro M, Pallás CR, de la Cruz J, Pérez I, Gómez E, de Alba C. Abandonos en el seguimiento de recién nacidos de muy bajo peso y frecuencia de parálisis cerebral. An Esp Pediatr. 2002;57:354-60.
- Tin W, Fritz S, Wariyar UK, Hey E. Outcome of very preterm birth: Children reviewed with ease at two years differ from those followed up with difficulty. Arch Dis Child. Fetal Neonatal Ed. 1998;79:F83-7.
- Engle WA, Tomasheck KM, Wallman and The Committee on Fetus and Newborn. “Late-Preterm” Infants: A population at risk. Pediatrics. 2007;120:1390-401.
- Tyson JE, Stoll BJ. Evidence-based ethics and the care and outcome of extremely premature infants. Clin Perinatol. 2003;30:363-87.
- Kaempf JW, Tomlinson M, Arduza C, Anderson S, Campbell B, Ferguson LA, et al. Medical staff guidelines for periviability pregnancy counselling and medical treatment of extremely premature infants. Pediatrics. 2006;117:22-9.
- Trebar B, Traunecker R, Selbmann HK, Ranke MB. Growth during the first two years predicts pre-school height in children born with very low birth weight: results of a study of 1320 children in Germany. Pediatr Res. 2007;62:209-14.
- Brandt I, Sticker EJ, Lentze MJ. Catch-up growth of head circumference of very low birth weight, small for gestation age preterm infants and mental development to adulthood. J Pediatr. 2003;142:463-8.
- Victoria CG, Barros FC, Horta BL, Martorell R. Short-term benefits of catch-up growth for small for gestational age infants. Int J Epidemiol. 2001;30:1325-30.
- Latal-Hajnal B, Von Siebenthal K, Kovari H, Bucher HU, Largo RH. Postnatal growth in VLBW infants: significant association with neurodevelopmental outcome. J Pediatr. 2003;143:163-70.
- Cooke RWI, Foulder-Hughes L. Growth impairment in the very low preterm and cognitive and motor performance at 7 years. Arch Dis Child. 2003;88:482-7.
- Casey PH, Whiteside-Mansell L, Barrett K, Bradley RH, Gargus R. Impact of prenatal and postnatal growth problems in low birth weight preterm infants on school age outcomes: an 8 year longitudinal evaluation. Pediatrics. 2006;118:1078-86.
- Barker DJP, Osmond C, Forsen TJ, Kajantie E, Eriksson JG. Trajectories of growth among children who have coronary vents as adults. N Engl J Med. 2005;353:1802-9.
- Hovi P, Andersson S, Eriksson JG, Järvenpää AL, Strang-Karlsson S, Mäkitie O, et al. Glucose regulation in young adults with very low birth weight. N Engl J Med. 2007;356:2053-63.
- Hofman PL, Regan F, Jackson WE, Jefferies C, Knight DB, Robinson EM, et al. Premature birth and later insulin resistance. N Engl J Med. 2004;351:2179-86.
- Ehrenkranz RA, Younes N, Lemons JA, Fanaroff AA, Donovan EF, Wright LL, et al. Longitudinal growth of hospitalized very low birth weigh infants. Pediatrics. 1999;104:280-9.
- Casey PH, Kraemer HC, Bernbaum J. Growth status and growth rates of a varied sample of very low birth weight preterm infants: a longitudinal cohort from birth to three years of age. J Pediatr. 1991;119:599-605.
- WHO Multicentre Growth Reference Study Group. WHO Child Growth Standards based on length/height, weight and age. Acta Paediatr Suppl. 2006;450:76-85.
- Casey PH. Growth of very low birth weight preterm children. Semin Perinatol. 2008;30:20-27.
- Bustos Lozano G, Medina López C, Pallás Alonso CR, Orbea Gallardo C, De Alba Romero C, Barrio Andrés C. Cambios en el peso, longitud y perímetro craneal en prematuros con menos de 1500 gramos al nacer. An Esp Pediatr. 1998;48:283-7.
- Kitchen WH, Ford GW, Doyle LW. Growth and very low birth weight. Arch Dis Child. 1989;64:379-82.
- Kitchen WH, Doyle LW, Ford GW, Callanan C. Very low birth weight and growth to age 8 years. I: Weight and height. Am J Dis Child. 1992;146:40-5.
- Ford GW, Doyle LW, Davis NM, Callanan C. Very low birth weight and growth into adolescence. Arch Pediatr Adolesc Med. 2000;154:778-84.
- Ericson A, Källén B. Very low birthweight boys at the age of 19. Arch Dis Child. Fetal Neonatal Ed. 1998;78:F171-4.
- Hack M, Schluchter M, Cartar L, Rahman M, Cuttler L, Borawski E. Growth of very low birth weight infants to age 20 years. Pediatrics. 2003;112:e30-8.
- Niklasson A, Engstrom E, Hard AL, Wikland KA, Hellstrom A. Growth in very preterm children: a longitudinal study. Pediatr Res. 2003;54:899-905.
- Farooqi A, Hägglöf B, Sedin G, Gothefors L, Serenius F. Growth in 10-to 12-year-old children born at 23 to 25 weeks' gestation in the 1990s: a Swedish national prospective follow-up study. Pediatrics. 2006;118:e1452-65.
- Saigal S, Stoskopf BL, Streiner DL, Burrows E. Physical growth and current health status of infants who were of extremely low birth weight and controls at adolescence. Pediatrics. 2001;108:407-15.
- Lucas A, Cole TJ. Breast milk and neonatal necrotising enterocolitis. Lancet. 1990;336:1519-23.
- Rønnestad A, Abrahamsen TG, Medbø S, Reigstad H, Lossius K, Kaaresen PI, et al. Late-onset septicemia in a Norwegian national cohort of extremely premature infants receiving very early full human milk feeding. Pediatrics. 2005;115:e269-76.
- Vohr BR, Poindexter BB, Dusick AM, McKinley LT, Wright LL, Langer JC, et al; NICHD Neonatal Research Network. Beneficial effects of breast milk in the neonatal intensive care unit on the developmental outcome of extremely low birth weight infants at 18 months of age. Pediatrics. 2006;118:e115-23.
- Vohr BR, Poindexter BB, Dusick AM, McKinley LT, Higgins RD, Langer JC, et al; National Institute of Child Health and Human Development National Research Network. Persistent beneficial effects of breast milk ingested in the neonatal intensive care unit on outcomes of extremely low birth weight infants at 30 months of age. Pediatrics. 2007;120:e953-9.
- OMS. Nutrición del lactante y del niño pequeño. Estrategia mundial para la alimentación del lactante y del niño pequeño. Informe de la Secretaría. 55.º Asamblea Mundial de la Salud. 16 de abril de 2002. A55/15. Ginebra [en línea] [consultado el 06/06/2012]. Disponible en www.who.int/nutrition/publications/gs_infant_feeding_text_spa.pdf
- Henderson G, Fahey T, McGuire W. Nutrient-enriched formula milk versus human breast milk for preterm infants following hospital discharge. Cochrane Database Syst Rev. 2007;(4):CD004862.
- Schanler RJ. Post-discharge nutrition for the preterm infant. Acta Paediatr Suppl. 2005;94:68-73.
- Blaymore Bier J, Ferguson A, Morales Y, Liebling J, Archer D, Oh W, et al. Comparison of skin-to-skin contact with standard contact in low-birth-weight infants who are breast-fed. Arch Pediatr Adolesc Med. 1996;150:1265-9.
- Cattaneo A, Davanzo R, Worku B, Surjono A, Echeverria M, Bedri A, et al. Kangaroo mother care for low birthweight infants: a randomized controlled trial in different settings. Acta Paediatric. 1998;87:976-85.
- Charpak N, Ruiz-Pelaez JG, Figueroa de CZ, Charpak Y. A randomized, controlled trial of kangaroo mother care: results of follow-up at 1 year of corrected age. Pediatrics. 2001;108:1072-9.
- Charpak NM, Ruiz-Pelaez JGM, Charpak YM. A Randomized, Controlled Trial of Kangaroo Mother Care: Results of Follow-Up at 1 Year of Corrected Age. Pediatrics. 2001;108:1072-9.
- Backstrom MC, Mäki R, Kuusela AL, Sievänen H, Koivqisto AM, Ikonen RS, et al. Randomised controlled trial of vitamin D supplementation on bone density and biochemical indices in preterm infants. Arch Dis Child. Fetal Neonatal Ed. 1999;80:F161-6.
- Alonso Díaz C, Ureta Velasco N, Pallás Alonso CR. Vitamina D profiláctica. Recomendación. En: Recomendaciones PrevInfad/PAPPS [en línea] [actualizado 08/2009] [consultado el 06/06/2012]. Disponible en www.aepap.org/previnfad/rec_vitamina_d.htm
- Ohlsson A, Aher SM. Early erythropoietin for preventing red blood cell transfusión in preterm and/or low birth weight infants (Review). Cochrane database. 2006;3;CD004863.
- Aher SM, Ohlsson A. Early versus late erythropoietin for preventing red blood cell transfusion in preterm and/or low birth weight infants. Cochrane Database Syst Rev. 2006;3:CD004865.
- Lee PA, Chernausek SD, Hokken-Koelega AC, Czernichow P; International Small for Gestational Age Advisory Board. International Small for Gestational Age Advisory Board consensus development conference statement: management of short children born small for gestational age. Pediatrics. 2003;111:1253-61.
- Clayton PE, Cianfarani S, Czernichow P, Johannsson G, Rapaport R, Rogol A. Management of the child born small for gestational age through to adulthood: a consensus statement of the International Societies of Pediatric Endocrinology and the Growth Hormone Research Society. J Clin Endocrinol Metab. 2007;92:804-10.
- Finken MJ, Dekker FW, de Zegher F, Wit JM. Dutch Project on Preterm and Small-for-Gestational-Age-19 Collaborative Study Group. Long-term height gain of prematurely born children with neonatal growth restraint: parallelism with the growth pattern of short children born small for gestational age. Pediatrics. 2006;118 640-3.





