Vol. 16 - Num. 62
Originales breves
Hábitos de merienda en escolares de nuestro medio. Estudio HABIMER Plus
Maite Echeverría Fernándeza, Myriam Herrero Álvareza, Iván Carabaño Aguadob
aServicio de Pediatría. Hospital Universitario Rey Juan Carlos. Móstoles. Madrid. España.
bSección de Gastroenterología, Hepatología y Nutrición Pediátrica. Servicio de Pediatría. Hospital Universitario 12 de Octubre. Madrid. España.
Correspondencia: M Echeverría. Correo electrónico: maiecheve@yahoo.es
Cómo citar este artículo: Echeverría Fernández M, Herrero Álvarez M, Carabaño Aguado I. Hábitos de merienda en escolares de nuestro medio. Estudio HABIMER Plus. Rev Pediatr Aten Primaria. 2014;16:135-44.
Publicado en Internet: 30-06-2014 - Número de visitas: 33170
Resumen
Introducción: los hábitos alimentarios adquiridos en la edad escolar son el molde que se reproducirá en la edad adulta. La merienda debe constituir el 15-20% de las calorías diarias, y es una buena oportunidad para administrar frutas, lácteos y cereales.
Objetivo: conocer los hábitos alimentarios en la merienda de niños escolares entre 6 y 12 años.
Material y métodos: evaluación de los hábitos de merienda de los niños de 6-12 años en un colegio de la Comunidad Autónoma de Madrid. Se realizó una encuesta a los niños sobre los hábitos en la merienda de los tres últimos días. Los resultados se analizaron en el programa SPSS®.
Resultados: se analizaron 214 encuestas, 104 pertenecientes a niñas y 107 a niños. El 76% de los niños merienda todos los días. Este porcentaje disminuye hasta un 28 y un 20% en los niños de 11 y 12 años, respectivamente. El 60-69% refiere comer un bocadillo o sándwich; un 49%, fruta, y un 38,5%, bollería industrial. En cuanto a los lácteos, el 94% ingiere algún tipo de lácteo; sin embargo, el 76% lo había ingerido en forma de batidos, natillas o flanes. El 48% de los niños acompañó con agua su merienda, mientras que el 70,1% lo hizo con zumos envasados.
Conclusiones: hay que hacer hincapié en los alimentos ofertados en la merienda, estableciendo medidas orientadas a recomendar más frutas frescas en lugar de zumos envasados, de lácteos en forma de leche/yogur en lugar de batidos y flanes, y evitar el consumo de bollería.
Palabras clave
● Dieta mediterránea ● Hábitos de merienda ● Merienda ● ObesidadINTRODUCCIÓN
Desde 1998, la Organización Mundial de la Salud considera la obesidad una epidemia global1. Las estrategias desarrolladas para combatirla no parecen haber tenido el éxito esperado, por lo que todos los hechos apuntan hacia la importancia de la prevención en la infancia, puesto que en el momento actual se conocen aspectos de la fisiopatología del tejido adiposo que pueden explicar estas dificultades2,3.
Los hábitos alimentarios del lactante y el preescolar están bien establecidos y guiados desde la consulta de Atención Primaria en cuanto a la introducción gradual de los alimentos y los cambios de texturas. En tanto en cuanto los hábitos adquiridos en la edad escolar son el molde que se reproducirá en la edad adulta, los pediatras hemos de enfatizar la educación nutricional si pretendemos que el número de obesos disminuya4,5.
Las sociedades científicas han consensuado que se debería limitar el consumo de los alimentos ricos en azúcares simples y grasas saturadas (zumos envasados, refrescos, bollería, golosinas y snacks), por su escaso valor nutritivo, debido a un bajo contenido en fibra, proteínas, vitaminas y minerales. Además, los mencionados alimentos conllevan una conjunción peligrosa: alta densidad energética y escasa capacidad saciante6,7.
Una dieta equilibrada debe repartir en 4-5 comidas al día las calorías diarias, de forma que el desayuno aporte un 25% (que se podrá repartir entre el desayuno y el almuerzo en caso de hacer cinco comidas); la comida, un 30%; la merienda, el 15-20%, y la cena, el 25-30%7,8. La merienda suele coincidir con la hora en que los niños salen del colegio, y es de especial relevancia, ya que aporta la energía necesaria para pasar la tarde de forma activa hasta la cena. La importancia de esta toma en relación con la salud radica en sus aportes vitamínicos y energéticos, pues es una oportunidad excelente para poder suministrar frutas, lácteos y cereales. Diversos estudios y publicaciones hacen hincapié en la importancia del desayuno en la dieta; sin embargo, aunque la merienda es una comida fundamental más del día, se considera la gran olvidada en la alimentación del escolar, de modo que no siempre tenemos en cuenta si se realiza o no, o si se hace de forma saludable. Se suele dedicar menos tiempo a su preparación, y parece algo que el niño “tiene que tomar mientras hace otras cosas”, como estar en el parque, ir a actividades extraescolares, ver la televisión, etc.
Con el fin de promover unos almuerzos y meriendas más saludables, se ha limitado la cantidad de alimentos con azúcares y grasas en las máquinas expendedoras en los colegios, según la Ley de Seguridad Alimentaria y Nutrición 17/2011.
No obstante, la tarea más importante han de realizarla los padres a la hora de ofrecer una alimentación mediterránea y tradicional, basada en alimentos frescos, crudos, perecederos y con un bajo índice/carga glucémica, ricos en fibra y con pocas grasas.
Considerando que la merienda es una comida del día donde pueden ingerirse mayor cantidad de alimentos poco saludables, hemos realizado un estudio con el objetivo de valorar los hábitos alimentarios en la merienda de los niños entre 6 y 12 años. Además, se ha construido una herramienta docente, descargable a través de Internet, y que incluye un decálogo de consejos adaptado al entendimiento infantil sobre los elementos que debe contener la merienda ideal.
MATERIAL Y MÉTODOS
Estudio transversal basado en un modelo de encuesta, donde se incluyó a todos los niños de 6 a 12 años escolarizados en el curso académico 2012-2013 en el Colegio CEIP D.ª Laura García Noblejas y Brunet, de Villaviciosa de Odón (Madrid), y que habían acudido a clase el día 22de febrero de 2013. Los datos se procesaron a través del paquete estadístico SPSS® 12.0. La encuesta se recoge en el Anexo 1.
RESULTADOS
Rellenaron la encuesta un total de 214 niños de 6-12 años (el 100% de los niños que acudieron a clase aquel día), de los cuales 104 eran niños y 107 niñas (relación niño:niña de 1:1,02).
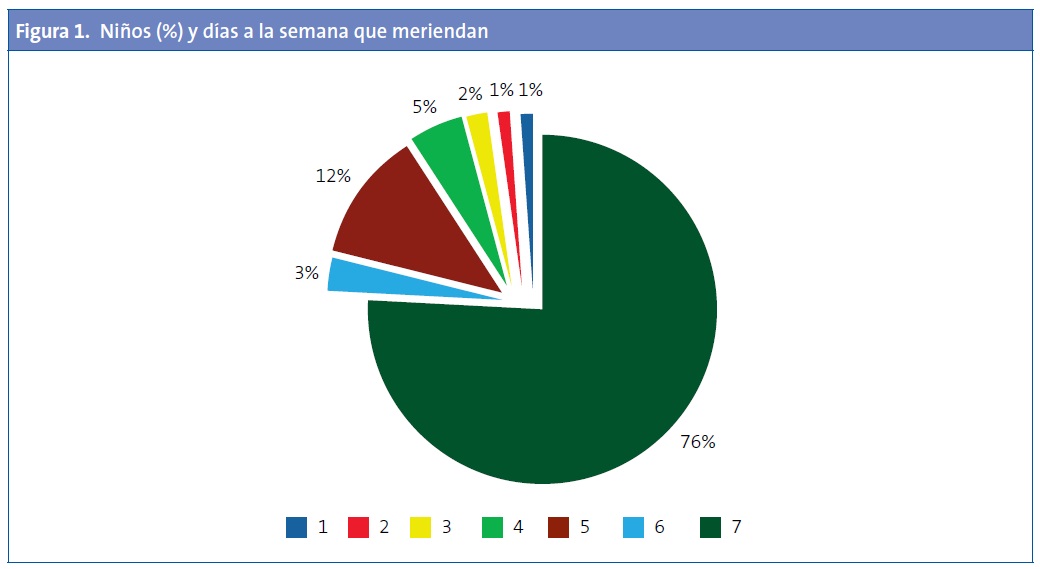
La edad media fue de 8,67 años (desviación estándar: 1,85 años). El 76% merienda todos los días y hasta un 91% refiere hacerlo cinco días a la semana. De los niños que refieren merendar todos los días, el 47% son niños y el 53% niñas (Fig. 1).
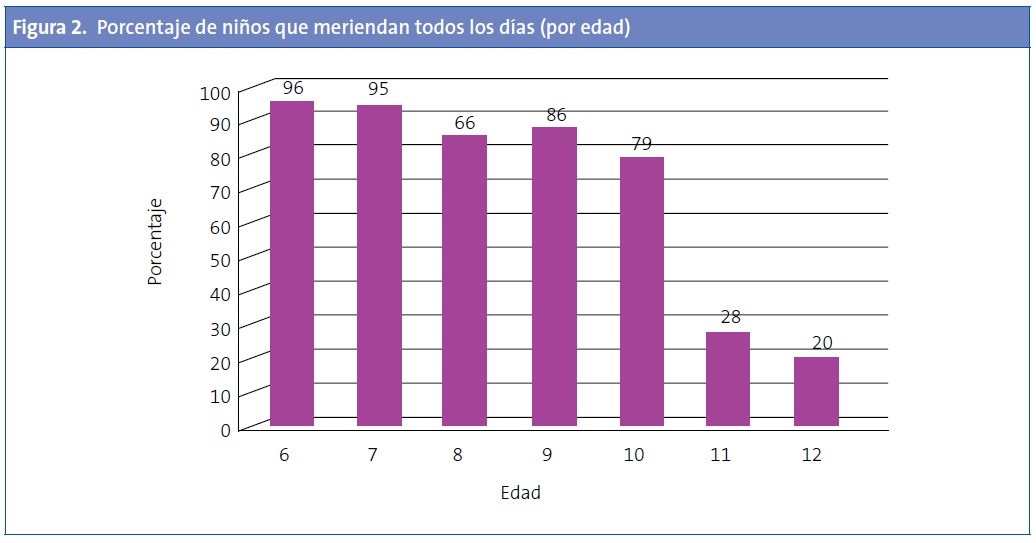
Estratificando por edad, meriendan todos los días el 96% de los niños de seis años, el 95% de los de siete años, el 86% de los de ocho años, el 88% de los niños de nueve años, el 79% de los niños de diez años, el 28% de los niños de 11 años y el 20% de los niños de 12 años (Fig. 2), encontrándose diferencias estadísticamente significativas (p=0,04).
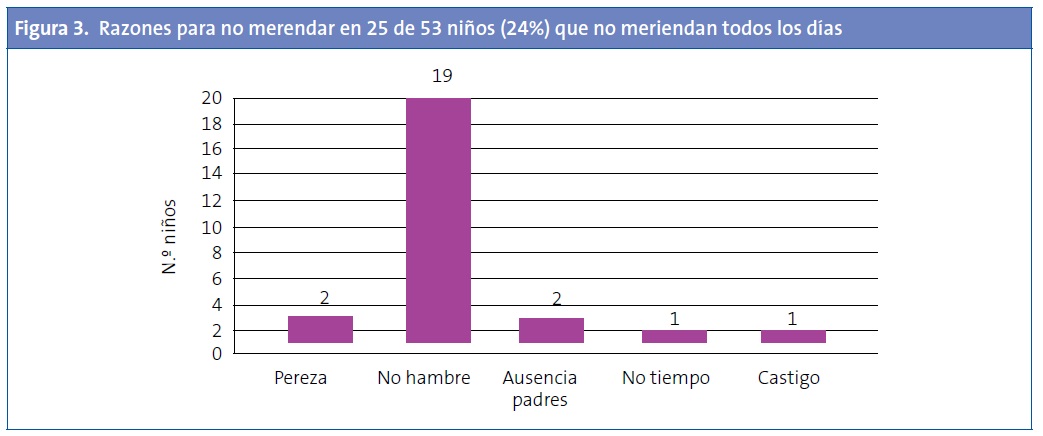
Del 24% (53 niños) que no merendaba todos los días, el 43% (25 niños) ha contestado por qué no lo ha hecho y la razón que se refiere con más frecuencia es “no tener hambre” (Fig. 3).
En cuanto al tipo de comida que tomaron en la merienda en los últimos tres días, refieren haber consumido: 148 (69%) sándwich/tostadas, 129 (60%) bocadillo (31 de los cuales eran con chocolate), 106 (49,5%) fruta, y 81 (38,5%) bollería industrial/snacks.
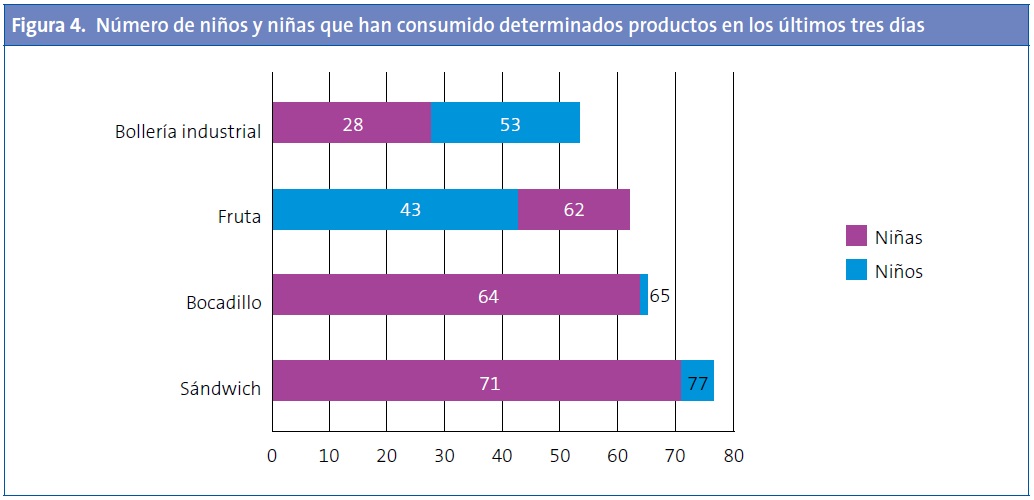
Si estratificamos el tipo de alimentos por sexo, los niños (53, 65%) comen más bollería industrial que las niñas (28, 35%); por contra, las niñas (62, 58%), toman más fruta que los niños (43, 42%) (Fig. 4).
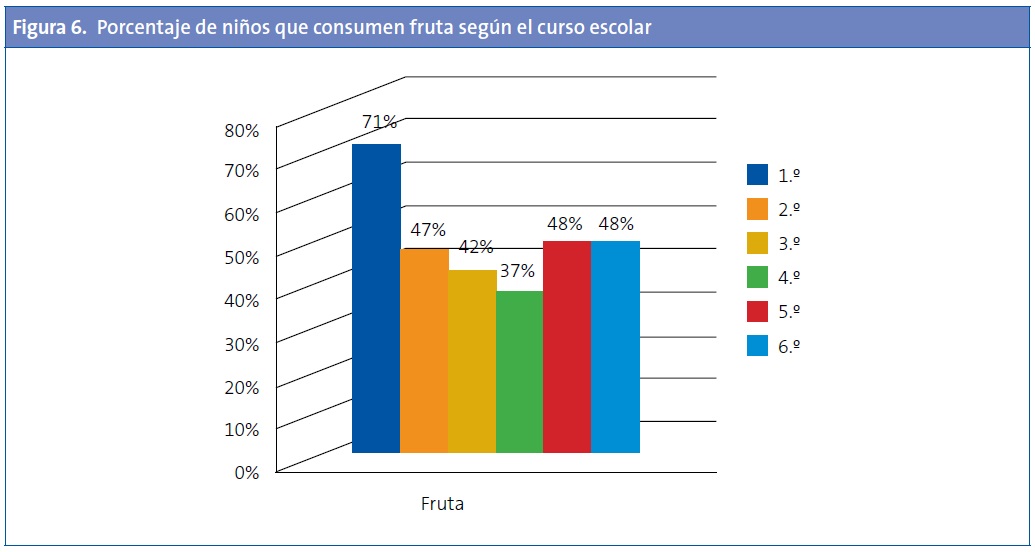
Si la estratificación la hacemos por cursos, observamos una mayor ingesta de fruta en 1.º de Educación Primaria (el 71% de los niños ha merendado fruta), mientras que en el resto de los cursos, la ingesta de este alimento fue bastante pareja: 37-48%.
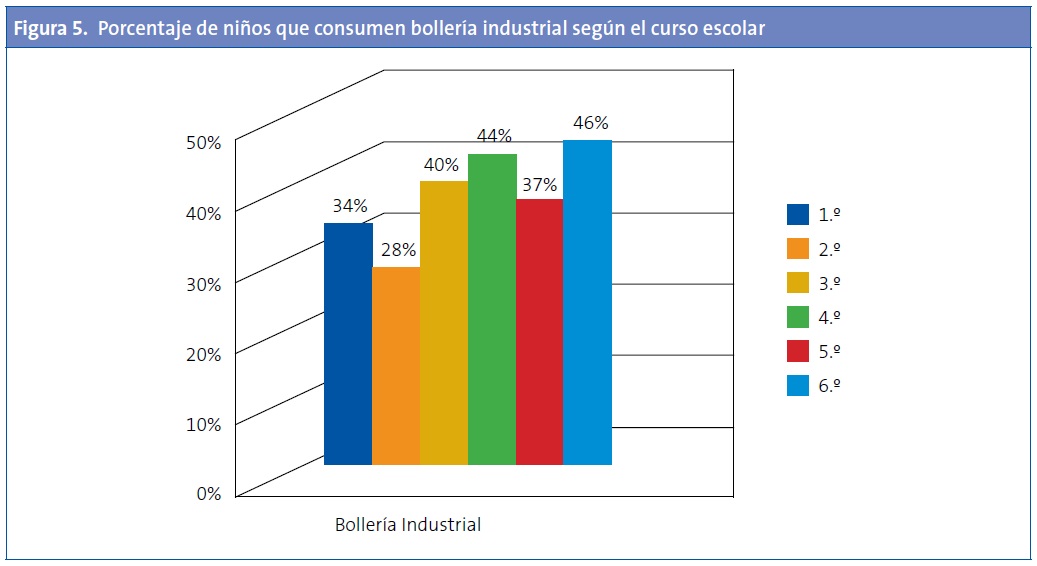
En relación a la bollería industrial, observamos una ingesta creciente de la misma (34% en 1.º frente al 46% en 6.º), si bien no se observaron diferencias estadísticamente significativas (Figs. 5 y 6).
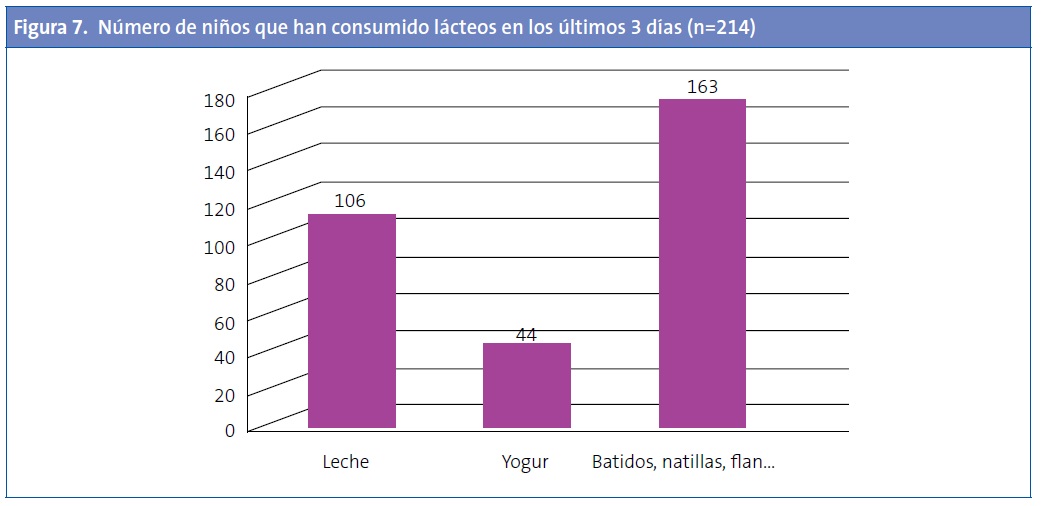
Con respecto a los lácteos, 195 (94%) niños/as refirieron haber tomado algún lácteo para merendar en los tres últimos días; 106 (53,8%) niños/as referían haber tomado leche en los tres últimos días. De ellos, 86 la tomaron sola y 85 con cacao soluble; 44 niños/as tomaron yogures. El resto (163) tomaron el lácteo en forma batidos, flan, natillas, quesito, etc. (Fig. 7).
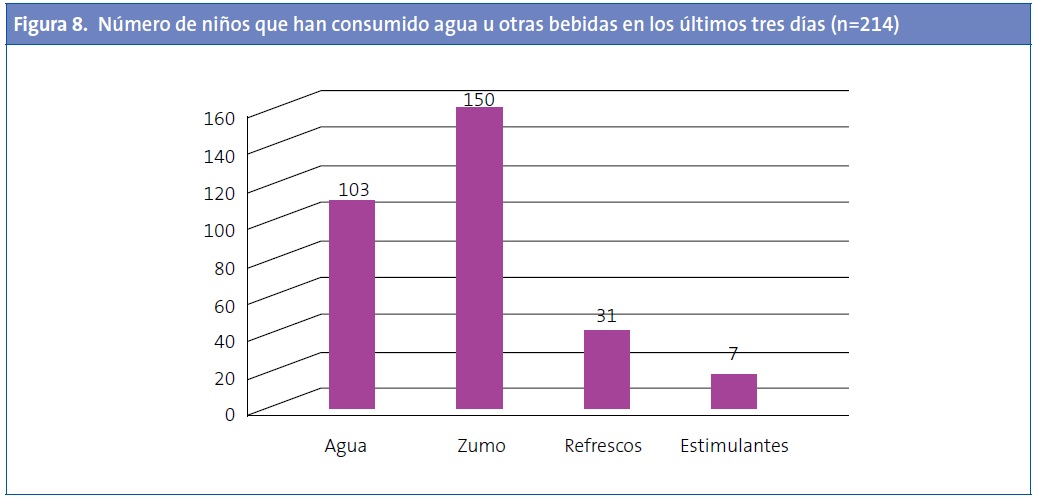
En cuanto al tipo de bebida ingerida, 103 (48%) niños indicaron haber bebido agua; 150 (70,1%), zumos envasados; 31, refrescos (Coca cola®, Fanta®...), y 7, bebidas estimulantes (café, té) (Fig. 8).
DISCUSIÓN
Los cambios producidos en los últimos años en el estilo de vida, con disminución de la actividad física y aumento del sedentarismo, asociados a un cambio en los hábitos dietéticos, justifican una creciente epidemia de sobrepeso y obesidad9-13.
Para confeccionar una dieta adecuada, el National Heart, Lung, and Blood Institute (NHLBI) ofrece las siguientes recomendaciones para niños mayores de dos años: el consumo de lípidos deberá ser el 30% de las kilocalorías totales diarias. De estas, se aconseja no superar la ingesta de grasas saturadas en un 8-10%. Paralelamente, la ingesta de colesterol ha de ser menor de 300 mg/día. El 20% de la ingesta de lípidos deberá ser en forma de ácidos grasos mono- y poliinsaturados, evitando las grasas trans (presentes en alimentos precocinados, snacks y bollería industrial); el 70% restante ha de provenir de la ingesta proteica (15-20%) y de la ingesta de hidratos de carbono (50-55%)14-17.
La sobreingesta proteica propia de los países industrializados puede dar lugar a un aumento de la ingesta de grasa saturada, ya que las proteínas que se consumen son mayoritariamente de origen animal.
Para divulgar los requerimientos nutricionales, nos ayudamos de instrumentos educativos, fáciles de entender y de seguir por la población general. Las primeras herramientas educativas fueron las guías alimentarias, en forma de “rueda de los alimentos”. En ellas se representan los alimentos divididos por grupos y colores. El tamaño de cada grupo guardaba relación proporcional con la cantidad recomendada. Posteriormente, se diseñó la pirámide de los alimentos, más sencilla visualmente. La base de la pirámide la constituyen los cereales y patatas; el segundo escalón, las frutas y verduras, en el tercer escalón estarían los lácteos y el aceite de oliva, en el cuarto estarían el pescado, las aves y los huevos, y finalmente, en el vértice, con una recomendación ocasional (solo algunas veces al mes), las carnes rojas, los embutidos, las grasas diferentes al aceite, la bollería y los snacks.
La distribución dietética recomendada es la siguiente: 25% desayuno, 30% comida, 15% merienda y 30% cena. En nuestro estudio, hemos observado que el 75% de los niños merienda los siete días de la semana y que el 91% lo hace al menos cinco días a la semana. Hay, a su vez, una tendencia inversamente proporcional al hábito de merienda en relación con el aumento de la edad. Esto es marcadamente más acusado a partir de los diez años (hasta los diez años merienda más del 80% de los niños, y a partir de esta edad, merienda un 20-28%). El hecho de suprimir la merienda no solo puede implicar un riesgo adicional de obesidad, sino que un aporte calórico deficitario durante la tarde puede producir, al menos en el plano teórico, una merma en el rendimiento académico del niño (a la hora de hacer las tareas escolares) y/o en el rendimiento deportivo (durante la realización de ejercicio físico en el marco de las actividades extraescolares).
Si bien en nuestra muestra un 92% de los niños había incluido en su merienda en los últimos tres días algún alimento saludable (bocadillo, sándwich, fruta, pan con chocolate, tostada), hasta un 38,5% consumió snacks durante la merienda, en especial los niños varones mayores. Por contra, el consumo de fruta fue mayor en el sexo femenino y guardó una relación inversa con la edad.
Destacamos también que el consumo de sándwich superó ligeramente al bocadillo elaborado con pan tradicional. El perfil nutricional del pan de molde, en especial el que no tiene bordes, es menos ventajoso que el del pan tradicional, al ser un alimento procesado. Con respecto al producto que introducir en ambos, se aconseja el embutido bajo en grasa o el jamón serrano.
Por la misma razón, la asignatura pendiente en la edad infantil es la utilización de hidratos de carbono integrales, los cuales tienen un menor impacto en el aumento de la glucosa en sangre por medio de una menor producción insulínica y una disminución del riesgo de desarrollo de diabetes mellitus, así como otros beneficios en cuanto a mejor perfil de colesterol y triglicéridos, además de la consabida mejora del tránsito intestinal, por lo que representan un producto más saludable a largo plazo. Sería interesante la iniciación desde la época infantil de la utilización del pan integral y otros cereales para acostumbrarse al sabor y crear el hábito, y un buen momento para realizarlo sería en la merienda28-33.
Aunque se aconseja tomar lácteos durante la merienda, la forma de tomarlos no fue la más adecuada. Si bien el 94% de los niños refería haber ingerido un lácteo en la merienda, más de dos tercios lo habían ingerido también en forma de lácteo con alto porcentaje de grasa (flanes, batidos, quesitos). Existe una tendencia decreciente en cuanto al consumo de lácteos (del 77 al 60% de 1.º a 6.º curso).
De igual manera, llama la atención que ingieran más bebidas azucaradas que agua. En nuestro estudio, la bebida que más toman a la hora de la merienda era el zumo de frutas envasado, con una ingesta de hasta el 70% de los niños, en especial en los niños varones mayores, seguido del agua (48%) y menos frecuentemente de refrescos gaseosos (14%). Existe evidencia de que el consumo de bebidas azucaradas, incluido el zumo de frutas, contribuye de una forma importante al desarrollo de obesidad en algunos individuos. Los zumos envasados pueden aportar una media de 270 kcal/día, lo cual representa el 10-15% del total de las kilocalorías ingeridas al día, y una reducción del consumo de los mismos se asocia a una moderada disminución del índice de masa corporal. Dos estudios observacionales han encontrado que el alto consumo de sal está asociado a un aumento en la ingesta de bebidas azucaradas, tal vez por un aumento de la sed. Por ello, si esta relación es causal, tal vez una disminución en el consumo de sal podría ayudar a disminuir la ingesta de bebidas azucaradas17-23.
El 3,2% de los niños entre 6 y 12 años toma algún tipo de estimulante en la merienda, como té, café, Coca-cola®, Monster Energy®... La cantidad de cafeína que contiene cada una de estas bebidas es muy variable (café espreso: 100 mg, té: 53 mg, Nestea®: 26 mg, Monster Energy®: 160 mg, Red Bull®: 80 mg, Coca-cola®: 35-47 mg). Diversos estudios han observado graves efectos adversos en adultos (fibrilación auricular, crisis convulsivas...) cuando se consumen más de 480 mg/día de cafeína. En adultos, parecen seguras ingestas de cafeína hasta 400 mg/día; sin embargo, no se han establecido cuáles son las dosis seguras en niños ni adolescentes, aunque presumiblemente serían menores24-27.
En resumen, parece necesario establecer medidas orientadas a un cambio en el tipo de alimentos administrados en la merienda. Por un lado, debemos recomendar el consumo de frutas frescas, enteras y crudas, para aprovechar al máximo la fibra, las vitaminas y los minerales. Los zumos de fruta naturales son una opción (aunque inferior a la fruta entera), no así los zumos de fruta envasados no perecederos, que, según nuestro estudio, fueron el alimento más consumido en la merienda. En cuanto a los productos lácteos, debemos recomendar el consumo de 2-4 lácteos al día, en función de la edad, pero en forma de leche y/o yogures, limitando los productos lácteos más ricos en grasas saturadas. Pensamos que todas estas medidas serán más fructíferas si se implica al núcleo familiar, y si se desestima el hecho de merendar frente a una pantalla, ya sea esta la del ordenador, la televisión o la tablet. Siguiendo la estela del “2.0”, se construyó un archivo autodescargable, gratuito, con el decálogo de la merienda adecuada, y en un lenguaje comprensible por la población infantil (disponible en http://goo.gl/c11xvC).

AGRADECIMIENTOS
A la dirección del colegio público D.ª Laura García Noblejas y Brunet (Villaviciosa de Odón, Madrid), a todos sus alumnos, y a la Concejalía de Sanidad de la mencionada localidad, por todo el apoyo prestado.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
BIBLIOGRAFÍA
- World Health Organization. Obesity. Preventing and managing the global epidemic report of WHO consultation on obesity. Geneva: WHO; 1998.
- Dalmau J, Ferrer B. Controversias sobre el tratamiento de la obesidad. An Esp Pediatr. 1998;48:327-8.
- Expert Panel on Integrated Guidelines for Cardiovascular Health and Risk Reduction in Children and Adolescents, National Heart, Lung, and Blood Institute. Expert panel on integrated guidelines for cardiovascular health and risk reduction in children and adolescents: summary report. Pediatrics. 2011;128:S213.
- Committee on Nutrition American Academy of Pediatrics. Feeding the Child. En: Kleinman RE (ed.) Pediatric Nutrition Handbook, 6th ed. Elk Grove Village, IL: American Academy of Pediatrics; 2009. p. 145.
- Gidding SS, Lichtenstein AH, Faith MS, Karpyn A, Mennella JA, Popkin B, et al. Implementing American Heart Association pediatric and adult nutrition guidelines: a scientific statement from the American Heart Association Nutrition Committee of the Council on Nutrition, Physical Activity and Metabolism, Council on Cardiovascular Disease in the Young, Council on Arteriosclerosis, Thrombosis and Vascular Biology, Council on Cardiovascular Nursing, Council on Epidemiology and Prevention, and Council for High Blood Pressure Research. Circulation. 2009;119:1161-75.
- WHO. Report of the joint WHO/FAO expert consultation on diet, nutrition and prevention of chronic disease. Geneva: WHO; 2003.
- Dapcich V, Salvador Castell G, Ribas Barba L, Pérez Rodrigo C, Aranceta Bartrina J, Serra Majem L. Guía para una alimentación saludable, 2.ª ed. Barcelona: Sociedad Española de Nutrición Comunitaria; 2004 [en línea]. Disponible en http://goo.gl/BWZ0Bt
- Flodmark CE, Lissau I, Moreno LA. New insights into the field of children and adolescents´obesity: the European perspective. Int J Obes Metab Disord. 2004;28:1189-96.
- Jansen I, Katzmarzyk PT, Boyce WF. Comparision of overweight and obesity prevalence in school-aged youth from 34 countries and their relationships with physical activity and dietary patterns. Obes Rev. 2005;6:123-32.
- Taveras EM, Gillman NW, Kleinman D. Racial/ethnic differences in early-life risk factors for childhood obesity. Pediatrics. 2010;125:686.
- Wang Y. Cross-national comparision of childhood obesity: the epidemic and the relationship between obesity and socioeconomic status. Int J Epidemiol. 2001;30:1129-36.
- Anderson SE, Whitaker RC. Prevalence of obesity among US preschool children in different racial and athnic groups. Arch Pediatr Adolesc Med. 2009;163:344-8.
- Gidding SS, Dennison BA, Birch LL. Dietary recommendations for children and adolescents: a guide for practitioners. Pediatrics. 2006;117:544-59.
- Expert Panel on Integrated Guidelines for Cardiovascular Health and Risk Reduction in Children and Adolescents, National Heart, Lung, and Blood Institute. Pediatrics. 2011;128 Suppl 5:S213.
- Rask-Nissilä L, Jokinen E, Rönnemaa T, Viikari J, Tammi A, Niinikoski H, et al. Prospective, randomized, infancy-onset trial of the effects of a low-saturated-fat, low-cholesterol diet on serum lipids and lipoproteins before school age: The Special Turku Coronary Risk Factor Intervention Project (STRIP).Circulation. 2000;102:1477-83.
- Kaitosaari T, Rönnemaa T, Raitakari O, Talvia S, Kallio K, Volanen I, et al. Effect of 7-year infancy-onset dietary intervention on serum lipoproteins and lipoprotein subclasses in healthy children in the prospective, randomized Special Turku Coronary Risk Factor Intervention Project for Children (STRIP) study. Circulation. 2003;108:672-7.
- Malik VS, Pan A, Willett WC, Hu FB. Sugar-sweetened beveraes and weight gain in children and adults: a systematic review and meta-analysis. Am J Clin Nutr. 2013;98:1084-102.
- Wang YC, Bleich SN, Gortmaker SL. Increasing caloric contribution from sugar-sweetened beverages and 100% fruit juices among US children and adolescents, 1988-2004. Pediatrics. 2008;121:e1604-14.
- Ruyter JC, Olthof MR, Seidell JC, Katan MC. A trial of sugar-free or sugar-sweetened beverages and body weight in children. N Engl J Med. 2012;367:1397-406.
- Ebbeling CB, Feldman HA, Chomitz VR. A randomized trial of sugar-seetened beverages and adolescent body weight. N Engl J Med. 2012;367:1407-16.
- Qi Q, Chu AY, Kang JH. Sugar-sweetened beverages and genetic risk of obesity. N Engl J Med. 2012;367:1387-96.
- Grimes GA, Riddell LJ, Campbell KJ, Nowson CA. Dietary salt intake, sugar-sweetened beverage consumption, and obesity risk. Pediatrics. 2013;131:14.
- Grimes CA, Wright JD, Liu K. Dietary sodium intake is associated with total fluid and sugar-seetened beverage consumption in US children and adolescents aged 2-18 y: NHANES 2005-2008. Am J Clin Nutr. 2013;98:189-96.
- Harland BF. Caffeine and nutrition. Nutrition. 2000;16:522-6.
- Juliano LM, Griffiths RR. Caffeine. En: Substance Abuse: Lowinson JH, Ruiz P, Millman RB, Langrod JG (eds.). A Comprehensive Textbook, 4th ed. Baltimore: Lippincott Williams, & Wilkins; 2005.
- Wolk BJ, Ganetsky M, Babu KM. Toxicity of energy drinks. Curr Opin Pediatr. 2012;24:243-51.
- Heckman MA, Weil J, Gonzalez de Mejia E. Caffeine (1,3,7-trimethylxanthine) in foods: a comprehensive review on consumption, functionality, safety, and regulatory matters. J Food Sci. 2010;75:R77-87.
- Jacobs DR Jr., Andersen LF, Blomhoff R. Whole-grain consumption is associated with a reduced risk of noncardiovascular, noncancer death attributed to inflammatory diseases in the Iowa Women’s Health Study. Am J Clin Nutr. 2007;85:1606-14.
- Liu S, Stampfer MJ, Hu FB. Whole-grain consumption and risk of coronary heart disease: results from the Nurses’ Health Study. Am J Clin Nutr. 1999;70:412-9.
- Mellen PB, Walsh TF, Herrington DM. Whole grain intake and cardiovascular disease: a meta-analysis. Nutr Metab Cardiovasc Dis. 2008;18:283-90.
- de Munter JS, Hu FB, Spiegelman D, Franz M, van Dam RM. Whole grain, bran, and germ intake and risk of type 2 diabetes: a prospective cohort study and systematic review. PLoS Med. 2007;4:e261.
- Sun Q, Spiegelman D, van Dam RM. White rice, brown rice, and risk of type 2 diabetes in US men and women. ArchIntern Med. 2010;170:961-9.
- Strayer L, Jacobs DR Jr., Schairer C, Schatzkin A, Flood A. Dietary carbohydrate, glycemic index, and glycemic load and the risk of colorectal cancer in the BCDDP cohort. Cancer Causes Control. 2007;18:853-63.
Comentarios
Este artículo aún no tiene comentarios.




