Documento de consenso SEIP-AEPap-SEPEAP sobre la etiología, el diagnóstico y el tratamiento de las infecciones cutáneas micóticas de manejo ambulatorio
Antonio Conejo Fernándeza, A Martínez Roiga, Olga Ramírez Balzab, Fernando Álvez Gonzáleza, Anselmo Hernández Hernándezc, Fernando Baquero Artigaoa, Santiago Alfayate Miguélezd, Roi Piñeiro Péreze, M.ª José Cilleruelo Ortegaf, F Moraga Llopa, Cristina Calvo Reya, Raúl de Lucas Gonzálezg
aSociedad Española de Infectología Pediátrica (SEIP). España.
bPediatra. CS Collado Villalba Estación. Collado Villalba. Madrid. España.
cSociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP). España.
dSección de Infectología Pediátrica. Hospital Clínico Universitario Virgen de la Arrixaca. Murcia. España.
eServicio de Pediatría. Hospital Universitario General de Villalba. Collado Villalba. Madrid. España.
fServicio de Pediatría. Hospital Universitario Puerta de Hierro-Majadahonda. Facultad de Medicina. Universidad Autónoma de Madrid. Madrid. España.
gServicio de Dermatología. Hospital Infantil Universitario La Paz. Madrid. España.
Cómo citar este artículo: Conejo Fernández A, Martínez Roig A, Ramírez Balza O, Álvez González F, Hernández Hernández A, Baquero Artigao F, et al. Documento de consenso SEIP-AEPap-SEPEAP sobre la etiología, el diagnóstico y el tratamiento de las infecciones cutáneas micóticas de manejo ambulatorio. Rev Pediatr Aten Primaria. 2016;18:e149-e172.
Publicado en Internet: 05-10-2016 - Número de visitas: 202614
Resumen
Entre las infecciones por hongos, las micosis superficiales, adquiridas por contacto directo o indirecto con un animal o con una persona infectados, son las más habituales en la infancia. Los patógenos más frecuentes en el niño inmunocompetente son las levaduras (Candida y Malasezzia) y los dermatofitos. La morbilidad de las micosis superficiales es tan importante como poco considerada, pues existe la falsa impresión de que constituyen un problema menor pese a su gran incidencia en la práctica habitual. En el presente documento de consenso, elaborado por el Grupo de Trabajo de Infecciones de Manejo Ambulatorio de la Sociedad Española de Infectología Pediátrica (SEIP), la Asociación Española de Pediatría de Atención Primaria (AEPap) y la Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria (SEPEAP), se abordan los aspectos esenciales de la infección micótica superficial en el niño inmunocompetente.
Palabras clave
● Candidiasis ● Infecciones cutáneas ● Micosis ● TiñasINTRODUCCIÓN
Los hongos son un importante reino caracterizado, entre otras cosas, por carecer de clorofila, lo que hace que no puedan sintetizar hidratos de carbono mediante fotosíntesis. Por ello, adoptan un modo de vida parasitario o saprofito.
Las micosis son enfermedades infecciosas producidas por hongos. La morbilidad de las micosis superficiales es tan importante como poco considerada, pues existe la falsa impresión de que constituyen un problema menor.
Las micosis superficiales, adquiridas por contacto directo o indirecto con un animal o una persona infectada, son las más habituales en la infancia. Se localizan en la epidermis, el pelo, las uñas y las mucosas (de la boca, la nariz, la faringe, los genitales externos y la región anal). Los patógenos más habituales en el niño inmunocompetente son las levaduras (Candida y Malasezzia) y los dermatofitos; en el paciente inmunodeprimido, los mohos y las levaduras pueden ocasionar patología invasora grave, que no será tratada en este documento.
La etiología de las infecciones varía con la edad. Las micosis por levaduras en el área del pañal suelen ser las primeras en aparecer y más tarde lo hacen las lesiones por dermatofitos de la cabeza y la piel lampiña, para terminar en la preadolescencia y la adolescencia con las afecciones de los pliegues y las uñas, además de una mayor prevalencia de las infecciones por Malassezia. Podría decirse, pues, que existe un calendario de infecciones fúngicas superficiales en la infancia1,2.
La clasificación de las principales micosis superficiales se muestra en la Tabla 1.
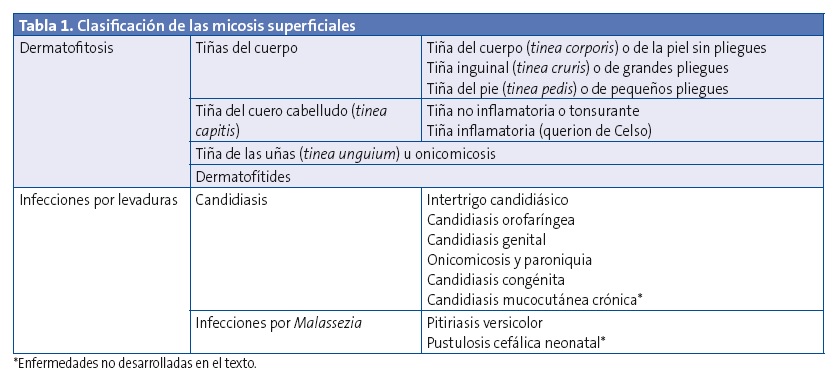
DERMATOFITOSIS O TIÑAS
Etiología y epidemiología
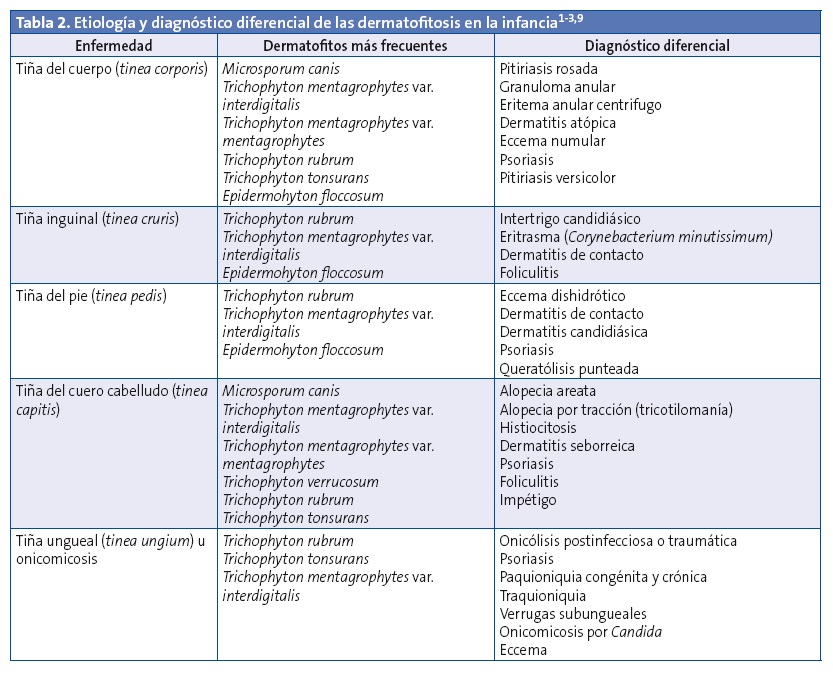
Los dermatofitos son una causa prevalente de infección fúngica de la piel, el cuero cabelludo y las uñas. Son un grupo de unos 40 hongos filamentosos relacionados pertenecientes a tres géneros: Trichophyton, Epidermophyton y Microsporum. Dependiendo de su hábitat natural, se clasifican en tres especies: geófilos (habitan en el suelo, como Microsporum gypseum y Microsporum fulvum), zoófilos (habitan en animales, como Microsporum canis, Trichophyton mentagrophytes var. mentagrophytes) y antropófilos (habitan en humanos, como Trichophyton rubrum, Trichophyton mentagrophytes var. interdigitalis, Trichophyton tonsurans, Microsporum audouinii y Epidermophyton floccosum). Existen diferencias ecológicas y geográficas en el predominio de estas especies y en su característica presentación clínica2,3 (Tabla 2). En este sentido, debido a la adopción internacional de niños y a los movimientos migratorios actuales, debe considerarse la posibilidad de infección por otros dermatofitos importados no habituales en España, como Trichophyton violaceum, Trichophyton ferrugineum y Trichophyton soudanense.
Los dermatofitos se perpetúan en la queratina de la piel, del cuero cabelludo y de las uñas, generalmente tras traumatismos o contactos. No pueden infectar las superficies mucosas carentes de queratina. La humedad, el calor, la química específica de la piel, la composición del sebo, la sudoración, la edad más joven, la alta exposición por hacinamiento y la predisposición genética son factores que aumentan la susceptibilidad del huésped4. El curso de la infección dependerá de la rapidez y del grado de la respuesta inflamatoria, así como de la especie causante.
Una característica distintiva de los dermatofitos es que pueden transmitirse por contacto directo con las hifas y conidias presentes en la piel o las escamas desprendidas de estas, las uñas y los pelos de personas o animales infectados. También pueden permanecer viables durante mucho tiempo en los fómites, en el suelo de vestuarios, de piscinas y del propio hogar, y en los pelos caídos de los animales4.
Los dermatofitos zoófilos son los más habituales en los niños y adolescentes. Los perros, domésticos o callejeros, constituyen un reservorio frecuente para estos grupos de edad. Otros animales, como los gatos y los conejos, también pueden actuar como fuente de contagio5.
Presentación clínica
Las formas de expresión clínica más frecuentes en los niños prepúberes son la tiña de la piel sin pliegues, llamada genéricamente tiña del cuerpo (tinea corporis), y la tiña del cuero cabelludo (tinea capitis), mientras que en los adolescentes son la tiña inguinal (tinea cruris) o de grandes pliegues, la tiña del pie (tinea pedis) o de pequeños pliegues y la tiña de las uñas (tinea ungium) u onicomicosis.
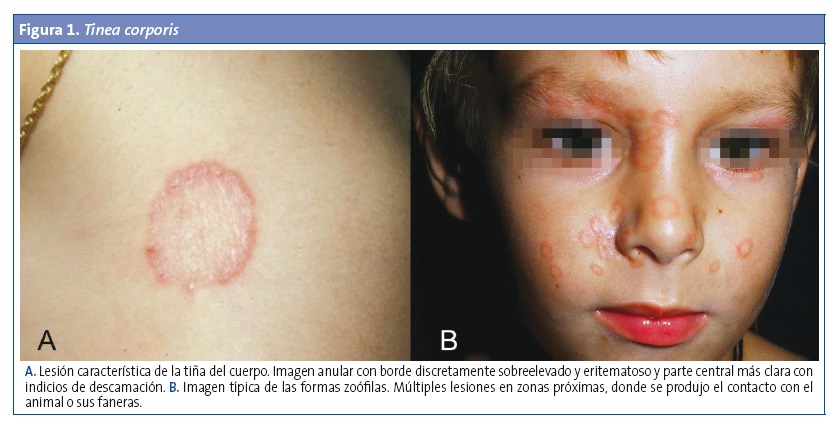
Tiña del cuerpo (tinea corporis) o de la piel sin pliegues
Se refiere a cualquier afectación de la piel lampiña excepto en las palmas de las manos, las plantas de los pies y las ingles2,6. Tras un periodo de incubación de 1-3 semanas, los dermatofitos causan una reacción inflamatoria en forma de placas anulares (circulares u ovales) o serpiginosas y más o menos pruriginosas, bien delimitadas y de tamaño variable (1-5 cm). Tienen un borde activo donde reside el hongo, elevado, eritematoso, a veces papulovesiculoso e incluso pustuloso, que crece de forma centrífuga. El centro de la lesión es de color más pálido, de apariencia casi normal o con mínima descamación. Pueden unirse varias placas y formar un patrón geométrico2,5 (Fig. 1). Estas lesiones también se denominan herpes circinado, aunque se recomienda evitar tal nomenclatura por resultar confusa.
Dentro de la tinea corporis se distinguen algunas variantes clínicas:
- Tiña inflamatoria de la piel lampiña o granuloma de Majocchi (Fig. 2). La infección invade la dermis o el tejido subcutáneo y afecta profundamente a los folículos pilosos. Se manifiesta como pústulas o pápulas perifoliculares escamosas y nódulos confluentes anulares. Las lesiones pueden ser indoloras y aparecen, sobre todo, en los miembros inferiores, en mujeres adolescentes tras depilaciones o afeitados y en inmunodeprimidos. El uso de corticosteroides tópicos favorece estas lesiones5-7.
- Tiña profunda. Lesión similar al querion del cuero cabelludo, debida a una respuesta inflamatoria exagerada. Son placas inflamadas o nódulos subcutáneos blandos que pueden simular una forma granulomatosa y desarrollar abscesos secundarios1.
- Tiña incógnita (tinea incognito) o atípica (Fig. 3). Es una forma de dermatofitosis, más frecuente en la cara y el tronco, de apariencia clínica no habitual debido a un diagnóstico inicial erróneo y el consiguiente tratamiento con corticosteroides o inmunomoduladores tópicos. Por este motivo, presentan una evolución larga y tórpida. Aunque clínicamente se inician como lesiones típicas, tras el uso del tratamiento antiinflamatorio se van volviendo poco definidas, de bordes irregulares, eccematiformes o psoriasiformes2,8,9.
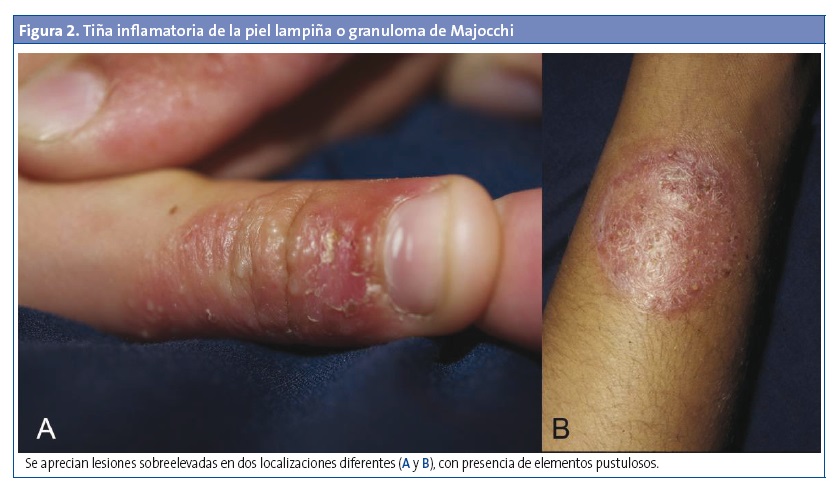
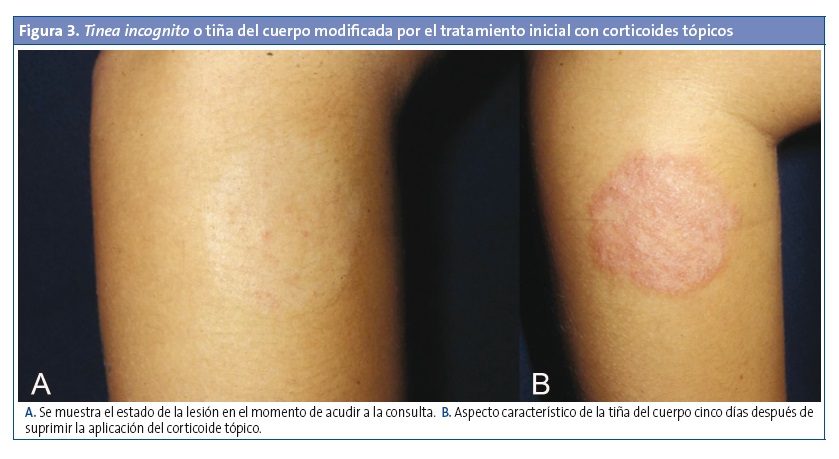
Figura 13. Pitiriasis versicolor /files/1117-2948-fichero/Figura_13.jpg
Tiña inguinal (tinea cruris) o de grandes pliegues
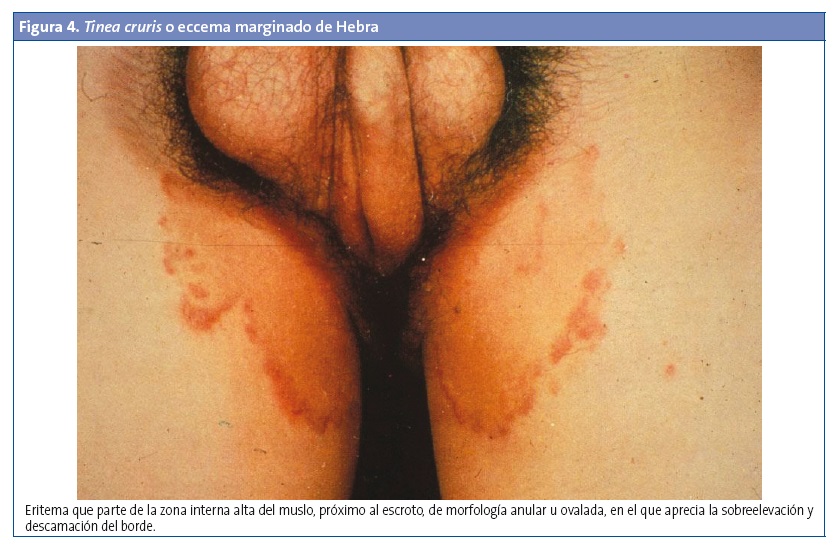
Afecta a la región inguinal y las áreas púbica, perineal y perianal. Es más frecuente en los hombres, en adolescentes y en algunas circunstancias como la obesidad, la diabetes y la sudoración excesiva. A menudo se acompaña de una tiña de los pies. Son placas anulares bien delimitadas, pruriginosas, con una parte central clara y un borde escamoso más elevado, que se extienden desde el pliegue inguinal hacia la cara interna del muslo, y generalmente son unilaterales. En ocasiones son placas eritematosas descamativas con presencia de pápulas y vesículas. Suelen ser dolorosas si existe maceración o infección bacteriana secundaria. No suele afectar al escroto ni al pene, lo que la diferencia de la infección por cándida y de la psoriasis. Debido a sus bordes acentuados y su aspecto macerado y descamativo, estas lesiones se conocen también como eccema marginado de Hebra1,6,9 (Fig. 4).
Tiña del pie (tinea pedis) o de pequeños pliegues
También llamada pie de atleta, es más frecuente en los niños mayores y los adolescentes. Cursa con prurito moderado y se describen tres formas clínicas (Fig. 5):
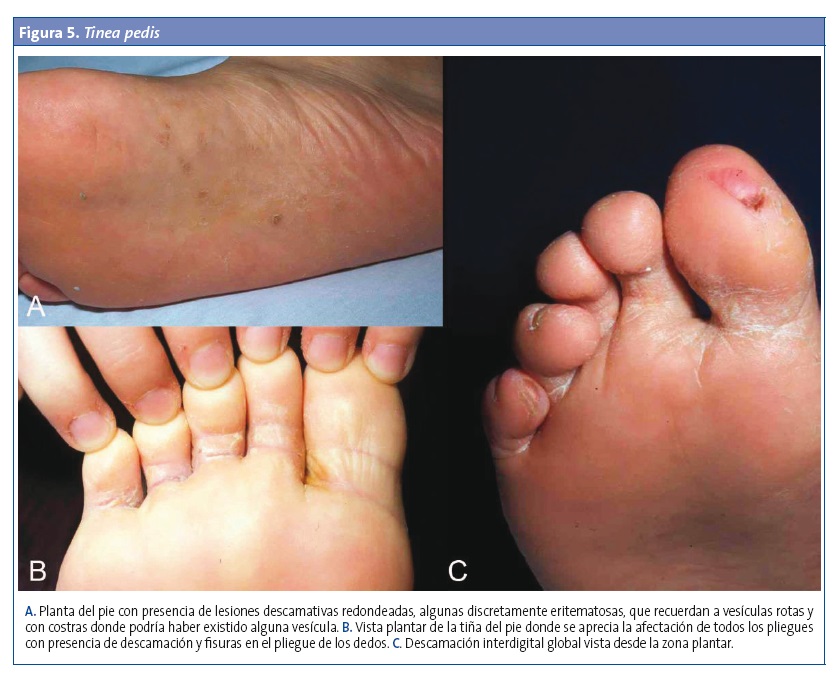
- Interdigital: es la más frecuente, con enrojecimiento, descamación, maceración y a veces fisuras en los espacios entre los dedos. Predomina entre los dedos cuarto y quinto. Si hay empeoramiento, aparecen erosiones, úlceras y un olor fétido, asociados probablemente a sobreinfección bacteriana.
- En mocasín: eritema e hiperqueratosis difusa y descamación que afectan a la planta y las porciones medial y lateral del pie. Es de más fácil diagnóstico si la afectación es unilateral.
- Inflamatoria (vesiculobullosa o dishidrótica): se observan pequeñas vesículas, ampollas e incluso pústulas sobre un área de eritema con descamación en la zona plantar media o anterior1,8,9.
Tiña del cuero cabelludo (tinea capitis)
Es la invasión por dermatofitos del pelo y de la piel del cuero cabelludo. Es más frecuente en los niños de 2 a 14 años de edad que en los adultos3. La expresión clínica depende de:
- La localización de la invasión micótica, que puede producirse dentro del pelo (endothrix), en la superficie del pelo (ectothrix) o en ambos (ectoendothrix).
- La respuesta inmunitaria del huésped.
- El hongo causante.
La infección del cuero cabelludo causa caída del pelo, descamación y varios grados de respuesta inflamatoria. Un dato clínico que puede ayudar al diagnóstico diferencial es que en la tiña no se encuentra ninguna resistencia al arrancar los pelos, que se desprenden de forma indolora. La presencia de adenopatías cervicales posteriores u occipitales puede ser un hallazgo asociado importante, más frecuente en las formas inflamatorias, aunque no obligado10. Se distinguen dos formas clínicas principales:
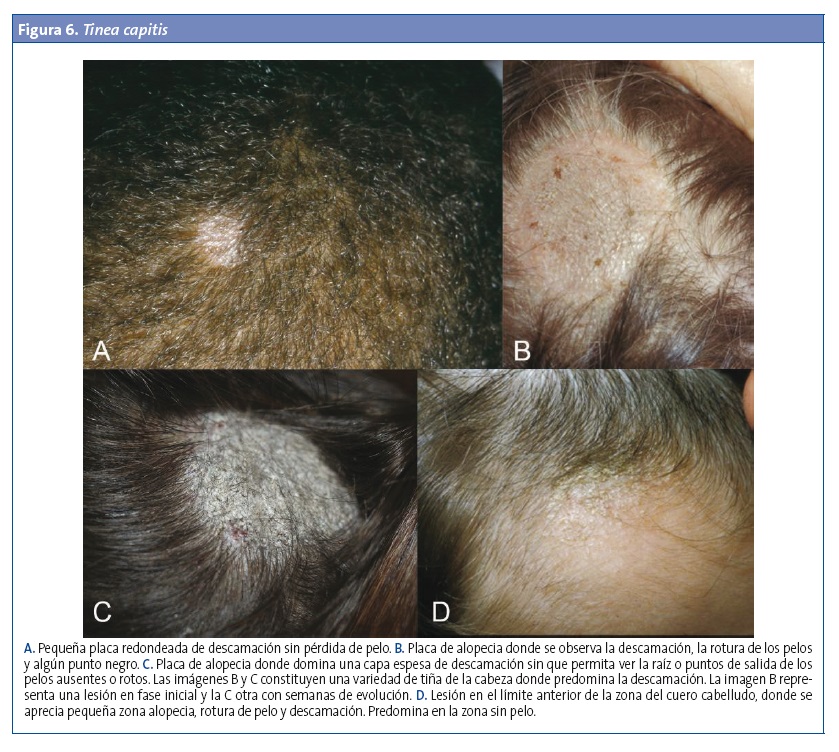
- Tinea capitis de tipo no inflamatoria (tonsurante o seborreica) (Fig. 6): se caracteriza por la aparición de alopecia, descamación y prurito, aunque en muchos casos los síntomas son mínimos y la alopecia puede pasar desapercibida1,11. Se describen varios patrones clínicos2,8,9:
- Tiña de placas grises (microspórica): es la más frecuente en nuestro medio. Son lesiones o parches de alopecia bien circunscritos, con eritema variable, pelos rotos a nivel de la piel y descamación importante, que, junto con las esporas que recubren los pelos (invasión ectothrix), adquieren una coloración grisácea que se ha comparado con rastrojos. A menudo se localizan en la región occipital6,8.
- Tiña de puntos negros (tricofítica): placas de alopecia poligonales con márgenes en forma de dedos, con o sin descamación, y con puntos negros que corresponden a pelos muy frágiles (invasión endothrix) rotos a la salida del folículo piloso. Pueden observarse pelos normales dentro de las placas. Algunos pacientes llegan a desarrollar pústulas y nódulos similares a forúnculos6.
- Tiña con descamación difusa y amplia del cuero cabelludo, con o sin eritema, y sin áreas claras de alopecia.
- Tinea capitis de tipo inflamatoria o querion de Celso (Fig. 7): se debe a una respuesta de hipersensibilidad a la infección. Es una manifestación más grave de la tinea capitis por la infección profunda del cuero cabelludo. La presentación inicial puede ser como una foliculitis supurativa, pero el proceso suele cursar con placas inflamadas, pústulas, costras gruesas y forúnculos. Son lesiones molestas y dolorosas, con posibilidad de drenar una secreción "purulenta". Si el proceso es duradero, llega a originar una alopecia cicatricial9,12.
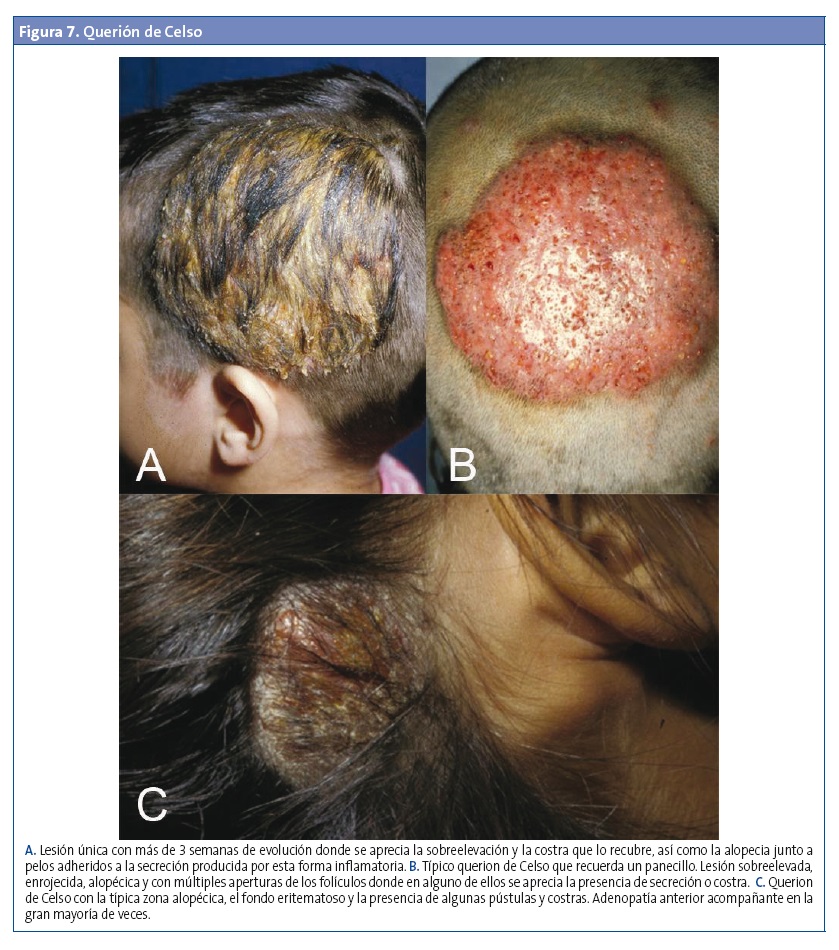
Tiña de las uñas (tinea unguium) u onicomicosis
Es más frecuente en adolescentes y adultos, aunque su incidencia en niños está aumentando13. Es más frecuente en los pies que en las manos. En general suele ser asintomática, pero puede causar dolor y picor en la uña afectada o en la piel adyacente. Se distinguen cuatro tipos (Fig. 8):
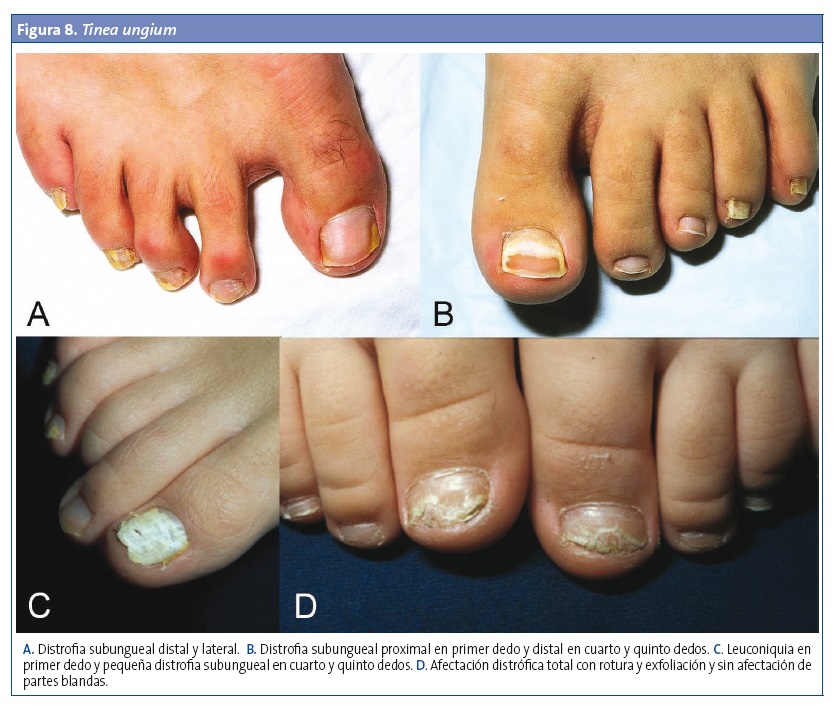
- Subungueal distal-lateral: mancha de color blanco amarillento que se inicia en una esquina de la uña con extensión proximal e hiperqueratosis del lecho ungueal. Puede progresar a coloración grisácea, onicólisis y hasta la destrucción completa de la uña.
- Blanca superficial (leuconiquia tricofítica): es la más frecuente en los niños14. Aparece en la porción dorsal de la placa ungueal, con manchas blanquecinas de consistencia blanda que pueden afectar a la uña entera.
- Subungueal proximal: es muy rara. Se observa un cambio de color a blanco parduzco en el pliegue ungueal proximal, con progresión distal. Es más frecuente en pacientes inmunodeprimidos.
- Onicomicosis endonyx: los dermatofitos invaden la placa de queratina ungueal, que adquiere un color blanquecino, pero respetando el lecho subungueal, por lo que no producen onicólisis ni hiperqueratosis1,9,14.
Dermatofítides (reacción tricofítida o de "ides")
Es una manifestación por hipersensibilidad retardada a constituyentes o antígenos de los dermatofitos, que ocurre en el 5-15% de los pacientes con cualquier tipo de tiña y se presenta en un lugar distante de la infección primaria. Son erupciones, pruriginosas en ocasiones, con una forma que puede ser folicular, papulovesicular y hasta lesiones tipo eritema nudoso, eritema anular centrífugo o urticaria (Fig. 9). Si sucede después de iniciar un tratamiento antifúngico sistémico, es fácil que se atribuya a una reacción al medicamento, el cual no debe ser interrumpido. En general, el diagnóstico no es sencillo. Habría que considerarlo cuando coincida con una dermatofitosis en otra parte del cuerpo, ante la ausencia de elementos fúngicos al examinar las lesiones y al resolverse sin tratamiento cuando mejora la lesión fúngica concomitante1,6,15.
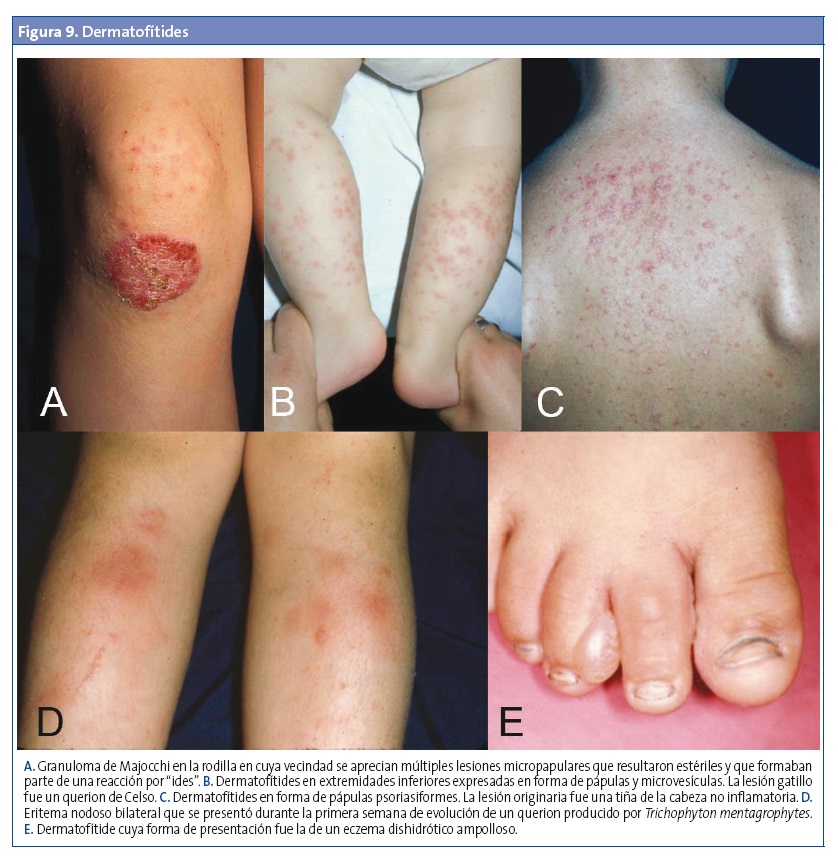
Diagnóstico
En la mayoría de los casos, el diagnóstico de las dermatofitosis es clínico. En algunas ocasiones concretas, las tiñas pueden ser difíciles de diagnosticar, pues otros procesos tienen una presentación similar o bien puede tratarse de una tiña incógnita, por lo que es importante establecer un correcto diagnóstico diferencial (Tabla 2).
La confirmación por laboratorio solo se recomienda en algunos casos aislados, sobre todo cuando el diagnóstico es incierto o hay mala respuesta al tratamiento, cuando la presentación clínica es atípica y cuando está previsto realizar un tratamiento sistémico (tiña del cuero cabelludo y tiña ungueal)2,16.
El cultivo, aunque tiene una buena especificidad, suele ser innecesario y poco práctico debido a la lentitud en la obtención de resultados y a su baja sensibilidad9,16. Pueden realizarse otras pruebas complementarias específicas si se dispone de ellas, como el examen microscópico directo para visualizar hifas o esporas tras fijación con hidróxido de potasio (KOH) al 10-20%, la luz de Wood o las técnicas de reacción en cadena de la polimerasa (PCR), aunque generalmente solo están disponibles en centros especializados.
Para recoger la muestra, se recomienda raspar el borde de la lesión con un bisturí o una cucharilla, y depositarla en un contenedor estéril si se trata de lesiones descamativas o utilizar una torunda si la lesión es exudativa. Si hay afectación del pelo, se enviarán pelos cortos del área de la lesión recogidos con pinzas de depilar. En las lesiones ungueales hay que raspar con un bisturí las zonas hiperqueratósicas, preferiblemente de la tabla interna. Las muestras deben procesarse lo antes posible; si el tiempo de envío es superior a 24 horas, deben refrigerarse.
Tratamiento
Se dispone de un amplio número de fármacos antifúngicos tópicos y sistémicos para el tratamiento de las dermatofitosis, pertenecientes a las familias de los azoles (clotrimazol, miconazol, ketoconazol, econazol, oxiconazol, etc.), de las piridonas (ciclopirox olamina), de los tiocarbamatos (tolnaftato), de los benzofuranos (griseofulvina), de las alilaminas (terbinafina) y de las morolfinas (amorolfina). La elección depende del tipo de tiña, de la condición clínica del paciente y de la disponibilidad de los fármacos en cada país (Tablas 3 y 4)16-18.
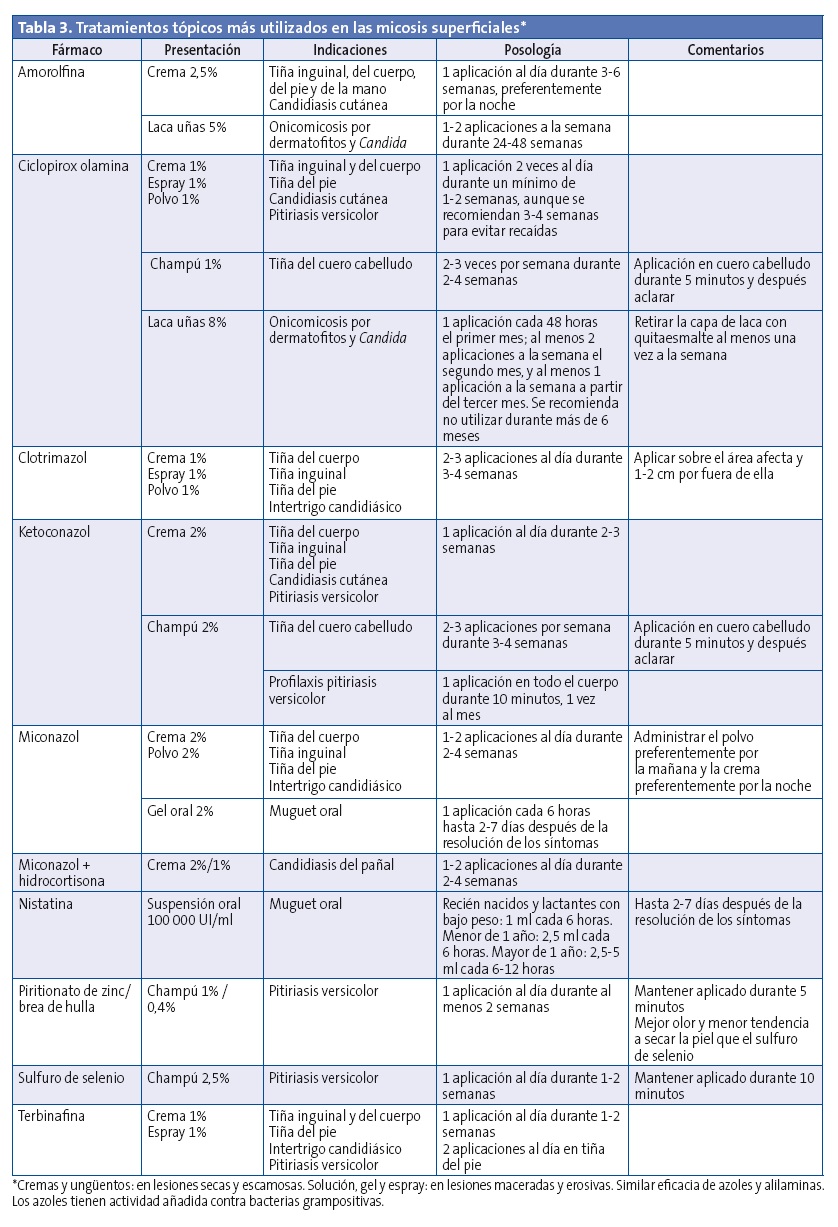
Muchas dermatofitosis superficiales pueden tratarse eficazmente con antifúngicos tópicos. Se recomienda el tratamiento por vía oral, asociado o no al tratamiento tópico, en casos muy extensos o refractarios al tratamiento tópico, en las tiñas capitis y ungium y en pacientes inmunodeprimidos. La nistatina tópica no es efectiva en las infecciones por dermatofitos1.
Es importante insistir en que los corticosteroides de aplicación tópica solo se recomiendan en situaciones excepcionales, y menos aún si el diagnóstico es dudoso, ya que originan una supresión o enmascaramiento de los síntomas que crea una falsa buena evolución clínica2,17. Sin embargo, y únicamente si el diagnóstico es seguro, hay estudios que apoyan el uso combinado de antifúngicos y corticosteroides tópicos en dermatofitosis con un gran componente inflamatorio, siempre que la duración del tratamiento no exceda de dos semanas18. Aunque existe debate sobre su eficacia real y no debe utilizarse sistemáticamente, la prednisona por vía oral (1-2 mg/kg/día durante una semana) se ha recomendado para reducir el riesgo de cicatrices en la tinea capitis con fuerte componente inflamatorio, aliviando además el dolor asociado en estos casos2,6,19.
Particularidades según la presentación clínica
- Tiña del cuerpo, inguinal y del pie: los azoles, el ciclopirox olamina y el tolnaftato presentan una eficacia similar en aplicación tópica si la afectación no es muy extensa20. La respuesta suele ser buena. El granuloma de Majocchi requiere tratamiento por vía oral con derivados imidazólicos, terbinafina o griseofulvina.
- Tiña del cuero cabelludo: actualmente se recomienda un tratamiento específico según la especie, aunque debe iniciarse un tratamiento empírico ya con la sospecha clínica19. El conocimiento de la epidemiología local es importante, porque el tratamiento antifúngico variará según el predominio de Trichophyton o de Microsporum2. Debido a que en la práctica clínica es complicado disponer de esta información, se recomienda realizar el cultivo en todos los casos. Si se sospecha Trichophyton, el tratamiento de primera elección es la terbinafina oral, y como alternativas podrían usarse itraconazol, fluconazol o griseofulvina sistémicos, aunque esta última se usa con menos frecuencia y actualmente no está comercializada en España19,21. Cuando se sospeche una infección por Microsporum (contacto con animales, etc.), el tratamiento recomendado es itraconazol o griseofulvina, pues ofrecen tasas más altas de curación que la terbinafina, ya que esta se deposita en el pelo en cantidades inferiores a la concentración mínima inhibitoria. El tratamiento empírico debe ajustarse una vez se tengan los resultados del cultivo y según la respuesta clínica. El tratamiento oral debe complementarse con un tratamiento tópico con champús esporicidas para disminuir la transmisión y mejorar la curación microbiológica2,18. Si hay mejoría clínica, no son necesarios cultivos de control y es suficiente un examen microscópico directo. Si aún existen hifas y esporas, debe administrarse un nuevo ciclo de tratamiento18. En el querion de Celso pueden utilizarse antisépticos locales, como permanganato de potasio al 1/10 000, hasta el cese de las secreciones, además de depilar la zona.
- Tiña ungueal: es una dermatofitosis difícil de tratar por la alta incidencia de recaídas y reinfecciones, más frecuentes en los adultos. En general se recomienda el tratamiento por vía oral. Los antifúngicos recomendados son la terbinafina y el itraconazol; el fluconazol puede ser una alternativa14,16. Se ha propuesto un tratamiento exclusivamente tópico con ciclopirox olamina en laca si no está afectada la lúnula y la extensión distal de la lesión es menor del 50% en no más de tres dedos, pero la larga duración del tratamiento dificulta su cumplimiento. Por tanto, mientras no existan estudios que muestren su eficacia en los niños, el tratamiento de elección debe ser oral. En los adolescentes sí puede plantearse el tratamiento tópico si no está afectada la matriz ungueal, aunque existe riesgo de incumplimiento, recaídas y perpetuación del cuadro por autotransmisión14,17,18. Debido al lento crecimiento de las uñas, la consideración de curación puede suponer hasta 9-12 meses de observación.
Prevención
Para prevenir las infecciones fúngicas es esencial mantener un buen cuidado de la piel, con limpieza, baños o duchas regulares, seguidos de un secado riguroso. Debe evitarse la exposición prolongada del área afectada a la humedad. Se recomienda no caminar descalzo por ciertas zonas, como baños, duchas y vestuarios públicos, para prevenir la tiña del pie o sus recurrencias. Además, las personas afectas deben llevar calzado no cerrado y calcetines de algodón absorbentes. En la tiña del cuero cabelludo, todos los objetos potencialmente contaminados (peines, cepillos, ropa de cama, etc.) deben ser limpiados o eliminados. Es importante considerar que el rapado de la cabeza, además de ser altamente estigmatizante, no tiene efecto alguno sobre la prevención ni el tratamiento de la tiña, pues el pelo ya nace infectado. No obstante, el corte del pelo de las zonas vecinas en las formas inflamatorias (querion de Celso) puede facilitar las curas tópicas.
Como regla general, los niños pueden volver al colegio una vez iniciado el tratamiento si la infección es por dermatofitos zoófilos. También debería iniciarse el tratamiento del animal considerado fuente de contagio. Los dermatofitos antropófilos son más contagiosos, por lo que los pacientes deben permanecer asilados en su domicilio hasta que se complete una semana de tratamiento. Además, durante al menos 14 días no deben compartir utensilios de aseo, sombreros ni ropa de cama. En la tinea pedis se recomienda completar al menos una semana de tratamiento antes de poder acudir a la piscina, y el uso de protección (calcetín elástico en el agua y zapatillas en el vestuario). Ante la posibilidad de portadores asintomáticos, todos los contactos del hogar convivientes deben ser explorados para descartar otras dermatofitosis.
En las onicomicosis es importante mantener las uñas cortas y limpias, utilizando cortaúñas diferentes para las uñas sanas y las infectadas2,16,18.
CANDIDIASIS SUPERFICIALES
Etiología
La Candida es un hongo levaduriforme de la familia Cryptococcaceae, predominantemente unicelular. Es un hongo pequeño (2-10 mm), de forma ovoide y con pared delgada. Al microscopio pueden observarse las típicas formas de levadura o blastoconidia, pseudohifa e hifa22.
La Candida no es un saprofito habitual de la piel, pero existe en la microflora gastrointestinal y genital. De sus más de 200 especies identificadas, solo 12 pueden producir enfermedad en el niño, entre ellas Candida albicans, Candida parapsilosis, Candida tropicalis, Candida glabrata, Candida krusei, Candida lusitaniae, Candida stellatoidea, Candida dubliniensis y Candida guilliermondii23. La C. albicans es la causa de más del 90% de las infecciones superficiales22.
Presentación clínica
Intertrigo candidiásico
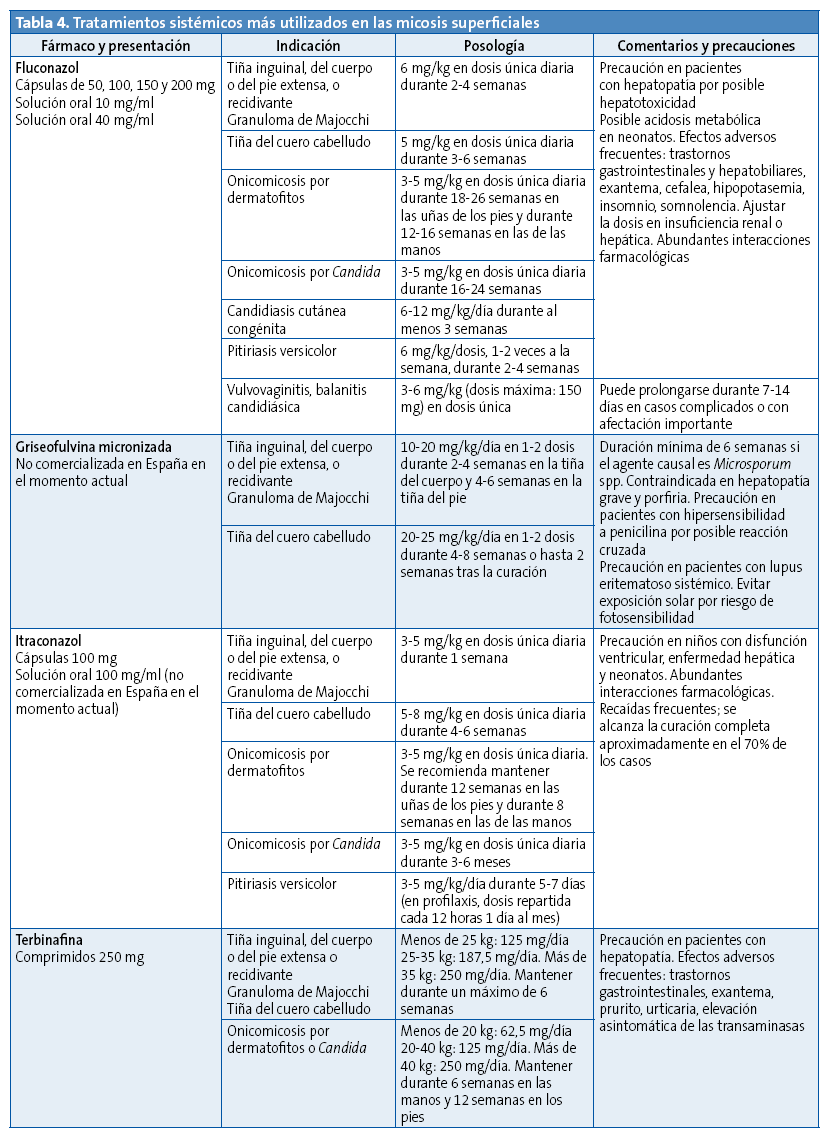
Afecta a zonas de pliegues del cuello, las ingles, las axilas, los glúteos y las mamas. Al igual que en otras localizaciones, se ve favorecido por algunos factores como una higiene deficiente, escasa ventilación y humedad. La lesión suele iniciarse en el fondo del pliegue y va extendiéndose de manera progresiva y simétrica. Morfológicamente son lesiones vesiculopustulosas confluentes que forman placas eritematosas con lesiones satélite24 (Fig. 10A). Puede sobreinfectarse por Staphylococcus aureus con relativa frecuencia.
En esta clase se incluye la candidiasis del pañal, favorecida por la utilización de productos grasos para el cuidado de la zona y por cambios de pañal poco frecuentes25. Es habitual en niños sanos, sobre todo entre los siete y los nueve meses de edad, y en recién nacidos pretérmino. En los prematuros de muy bajo peso puede asociarse a enfermedad invasora hasta en un tercio de los casos. La apariencia típica de la candidiasis del pañal incluye lesiones eritematosas, confluentes, en general con lesiones satélite, y con afectación preferente de pliegues y zonas cóncavas22,23 (Fig. 10B).
Bajo la denominación "dermatitis del área del pañal" se engloba un gran número de procesos diversos desde el punto de vista etiopatogénico, entre los cuales la candidiasis solo representa uno de los muchos diagnósticos a tener en cuenta (Tabla 5)26. La afectación inicial y preferente en la zona profunda de los pliegues es un dato importante para diferenciar la candidiasis de la dermatitis irritativa de la zona del pañal, que inicialmente suele respetar esa parte25.

Candidiasis orofaríngea (muguet)
Se produce como consecuencia del sobrecrecimiento de alguna cepa de la flora saprofita, en general C. albicans, habitualmente asociado a algún factor favorecedor (corticosteroides, antibioticoterapia, etc.). En los neonatos, la infección suele producirse por flora presente en el tracto genital materno adquirida en el momento del parto. Fuera de la etapa de lactancia, puede ser un signo precoz de inmunodeficiencia, sobre todo en casos de afectación extensa o resistencia al tratamiento.
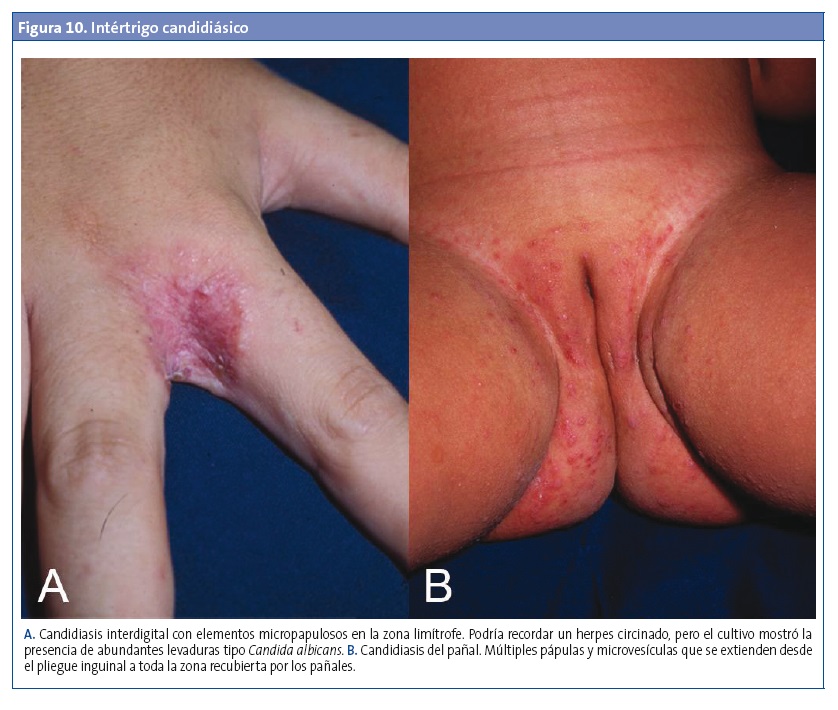
La infección suele ser asintomática, aunque algunos pacientes pueden experimentar sensación de quemazón o dolor27, que puede llegar a limitar la ingestión oral22. Las lesiones típicas se presentan como cordones o placas blanquecinas de 1-2 mm de grosor en la mucosa yugal, el paladar, los labios o la lengua, fácilmente despegables con un depresor o una gasa, y que en ocasiones dejan ver una mucosa subyacente eritematosa y friable (Fig. 11A).
También puede manifestarse como una queilitis angular (perlèche) unilateral o bilateral, con eritema, dolor y formación de fisuras y costras en las comisuras de la boca.
En el paciente inmunocompetente, la infección orofaríngea no progresa más allá de esta localización, mientras que en el paciente inmunodeprimido puede verse afectación esofágica27.
Candidiasis genital
Ocurre en la mucosa no queratinizada genital, como la de la vulva, la vagina y el glande (Fig. 11B). Generalmente se produce por sobrecrecimiento de la flora endógena más que desde alguna fuente exógena, aunque en la balanitis del adolescente y del adulto sí se describe el antecedente de contacto sexual con una mujer infectada en los tres meses previos al inicio de la clínica27. Los síntomas no son específicos e incluyen prurito, secreción vaginal y disuria23.
Onicomicosis y paroniquia
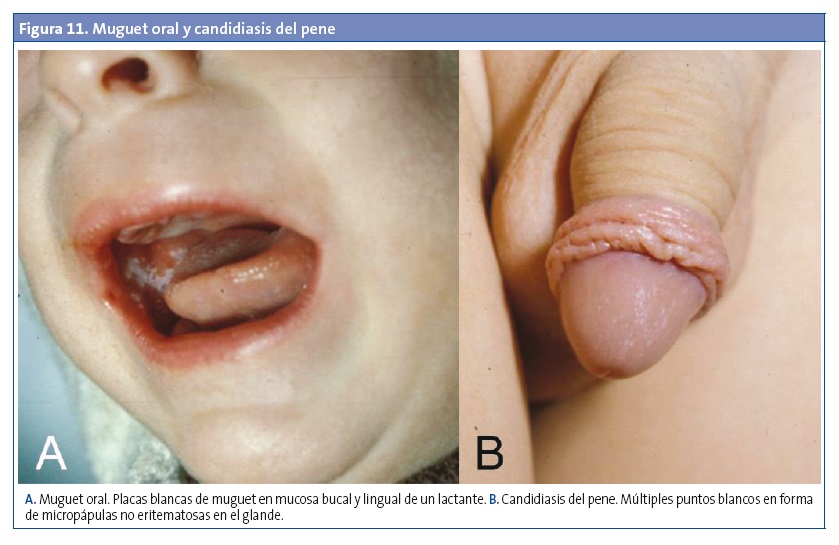
La onicomicosis afecta con más frecuencia a las uñas de las manos, asociada en la gran mayoría de los casos a paroniquia (panadizo periungueal), lo que la diferencia de las afecciones causadas por dermatofitos23. Entre los factores de riesgo destacan la humedad, la realización de manicura o pedicura, la patología vascular y la diabetes en adolescentes y adultos, así como la succión prolongada en lactantes y niños pequeños (menores de tres años)23,28,29. Suele iniciarse en el pliegue periungueal, el cual aparece eritematoso, tumefacto, doloroso y a veces con un exudado seroso o purulento. La infección puede cronificarse, afectando a la uña generalmente desde el borde lateral o proximal y extendiéndose luego al resto de la uña y las partes blandas adyacentes24. También puede presentarse con formas hiperqueratósicas o distróficas28 (Fig. 12).
Candidiasis congénita
Es una enfermedad rara producida generalmente por una corioamnionitis materna por Candida, ya sea como infección ascendente desde el canal del parto o, mucho más raro, como una infección transplacentaria. Un 10-35% de las mujeres sufren candidiasis vaginal durante el embarazo, pero menos del 1% de ellas desarrolla una corioamnionitis que pueda afectar al feto; de ahí su escasa frecuencia, con poco más de 100 casos descritos en la literatura médica hasta la fecha30. Algunos factores de riesgo asociados con la candidiasis congénita son la prematuridad (< 27 semanas), el bajo peso (< 1000 gramos), la presencia de dispositivos intrauterinos o de cerclaje cervical, y la instrumentación extensa en el momento del parto22,30.
Las manifestaciones clínicas aparecen típicamente durante los primeros seis días de vida. Cuando la afectación queda limitada a la piel se denomina candidiasis cutánea congénita y se caracteriza por un exantema extenso en el tronco, la cara y los miembros, eritematosopapular difuso que evoluciona en 1-3 días a pústulas para formar más tarde vesículas y bullas. La afectación palmoplantar es típica, mientras que la afectación oral y del área del pañal son infrecuentes30.
El exantema también puede tener un aspecto rojo brillante, similar al de una quemadura1, en cuyo caso se asocia a menudo con invasión sistémica. Esta afectación sistémica, mucho más frecuente en recién nacidos prematuros de bajo peso (< 1000 gramos), puede producir dificultad respiratoria, meningitis o sepsis, y se asocia a una alta mortalidad22. Los neonatos a término, en cambio, experimentan casi en la totalidad de los casos un curso clínico benigno, con afectación solo cutánea y tendencia a la resolución espontánea.
Diagnóstico
En los casos de afectación únicamente mucocutánea no complicada, que son la mayoría, el diagnóstico es eminentemente clínico. Solo se recomienda el diagnóstico etiológico con estudio de sensibilidad en las formas ungueales, difusas, neonatales o que siguen un curso clínico atípico.
El examen directo constituye un método de diagnóstico rápido y relativamente sencillo. La técnica más utilizada es la preparación con KOH.
El cultivo sigue siendo la principal prueba para el diagnóstico de candidiasis. Candida forma colonias cremosas, blanquecinas o amarillentas, y de crecimiento rápido (48-72 horas)28. La identificación de la especie de Candida y el estudio de la sensibilidad a los antifúngicos es de vital importancia en los casos de infección diseminada23.
La identificación de la especie de Candida mediante PCR o con las nuevas técnicas de microarrays31, aunque pueden tener cierto papel en algunos casos de onicomicosis de mala evolución, no suele estar justificada en procesos superficiales no invasores como los aquí descritos. Sin embargo, tiene importancia en el estudio de patología grave y en pacientes inmunodeprimidos.
Tratamiento
Intertrigo candidiásico
Para el tratamiento inicial de los casos leves pueden ser útiles los productos inespecíficos, como astringentes, antisépticos y secantes (permanganato de potasio al 1/10 000, sulfato de cinc al 1/1000)24. Si los antisépticos no son eficaces, los fármacos más empleados son los derivados imidazólicos y ciclopirox olamina en crema, solución, espray o polvo (Tabla 3)32.
En la candidiasis del pañal y en otras formas con un importante componente inflamatorio puede ser útil la asociación del antimicótico con un corticosteroide tópico de moderada o alta potencia, como betametasona o hidrocortisona aceponato, ya sea en cremas separadas o asociadas en la misma especialidad farmaceútica18.
En algunas formas diseminadas o con mala respuesta al tratamiento tópico, sobre todo en pacientes inmunodeprimidos, puede plantearse el tratamiento por vía sistémica con fluconazol33.
Además del tratamiento farmacológico, se recomienda mantener la zona limpia, seca y lo más aireada posible.
Candidiasis orofaríngea (muguet)
El muguet oral y la queilitis angular se tratan generalmente con la aplicación de antimicóticos tópicos, como nistatina o miconazol (Tabla 3). Ambos preparados deben mantenerse en la boca todo el tiempo que sea posible antes de su deglución, idealmente varios minutos. En los lactantes y los niños pequeños puede aplicarse y distribuirse manualmente la mitad de la dosis sobre cada lado de la boca. En los lactantes alimentados con leche materna, la madre debe lavarse el pecho entre tomas y aplicarse en los pezones el mismo tratamiento que el niño.
La persistencia de los síntomas tras 14 días de tratamiento o la recidiva persistente pese al tratamiento realizado correctamente deben motivar la reevaluación del paciente, la consideración de tratamientos alternativos y la posibilidad de la existencia de alguna patología de base. En caso de ser necesario tratamiento sistémico, puede emplearse fluconazol oral33.
Candidiasis genital
El tratamiento de elección en las infecciones no complicadas es tópico, con derivados imidazólicos o con ciclopirox olamina18,32, con una eficacia superior al 90%. Las cremas vaginales también pueden utilizarse para el tratamiento de la balanitis candidiásica (Tabla 6).
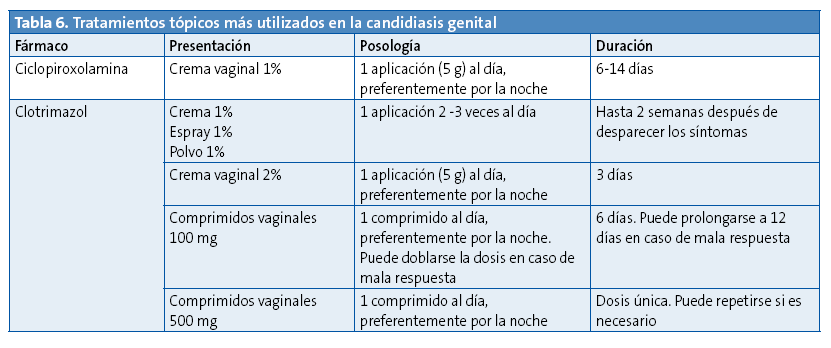
En adolescentes y adultos jóvenes afectos de vulvovaginitis o balanitis candidiásica no complicada puede valorarse el tratamiento sistémico con fluconazol, que logra una tasa de curación similar al tópico y goza, por lo general, de una buena aceptación por parte de los pacientes18,27.
Onicomicosis y paroniquia
En general, en los niños se recomienda la combinación de tratamiento antifúngico tópico con tratamiento sistémico. Los fármacos más utilizados son itraconazol, fluconazol y terbinafina. Solo en algunos casos muy seleccionados, y siempre que la afectación sea inferior al 50% de la uña, sin implicar a la matriz ungueal, y los dedos afectos sean pocos, podría considerarse un tratamiento exclusivamente tópico34. De ellos, el más utilizado es la laca de ciclopirox olamina al 8%.
Como medida de higiene se recomienda no reutilizar el material de higiene de las uñas infectadas, especialmente la lima, sobre las uñas sanas18,33.
Además del tratamiento farmacológico, debe valorarse realizar una queratólisis atraumática de la uña con preparados de urea al 20-40%. No se recomienda la extracción quirúrgica por la posibilidad de dañar de forma irreversible la raíz ungueal34.
Candidiasis congénita
En los neonatos a término y sin afectación sistémica no se han demostrado beneficios con la instauración de tratamiento antimicótico, dada la evolución benigna del cuadro y la tendencia a la resolución espontánea. Sin embargo, algunos autores han sugerido que el uso de antimicóticos tópicos en estos casos puede disminuir el número de levaduras viables y, por tanto, reducir la posibilidad de afectación sistémica35.
En los neonatos con afectación sistémica, crecimiento de Candida en líquidos estériles y exantema similar a una quemadura, y en los recién nacidos prematuros o de bajo peso, se recomienda derivar al centro hospitalario de referencia para iniciar el tratamiento sistémico con anfotericina B liposómica.
INFECCIONES POR MALASSEZIA: PITIRIASIS VERSICOLOR
Etiología
La pitiriasis versicolor, también llamada tiña versicolor, es una micosis superficial, crónica, benigna, generalmente asintomática y no contagiosa. Está causada por organismos levaduriformes del género Malassezia, anteriormente conocidos como Pityrosporum. Actualmente, el género Malassezia se divide en especies lipófilas (Malassezia furfur, Malassezia sympodialis, Malassezia globosa, Malassezia slooffiae, Malassezia restricta y Malassezia obtusa) y no lipófilas (Malassezia pachydermatis). Son comensales habituales de la piel, en la que residen en el estrato córneo y en los folículos pilosebáceos36. Se cree que el hongo desarrolla una enzima que interfiere con la producción de melanina o bien componentes tóxicos que destruyen las células productoras de estos pigmentos37. Este género también se ha relacionado con otras enfermedades, como la dermatitis seborreica y la dermatitis atópica36. Son factores favorecedores de esta enfermedad el calor, la humedad, la sudoración excesiva, ciertos tipos de piel grasa y el uso de aceites tópicos. Otros factores posiblemente relacionados con su aparición serían los genéticos, la malnutrición y los anticonceptivos orales. No se ha asociado con mala higiene ni se han encontrado diferencias epidemiológicas en función del sexo ni del fototipo cutáneo36. Los pacientes inmunodeprimidos pueden desarrollar formas más graves, crónicas o recidivantes.
Presentación clínica
El carácter lipófilo de Malassezia determina su localización en zonas de piel húmeda y de mayor secreción sebácea, por lo que aparece con mayor frecuencia en adolescentes y adultos jóvenes, y sobre todo en países cálidos (hasta el 50% en países tropicales frente al 1% en países nórdicos).
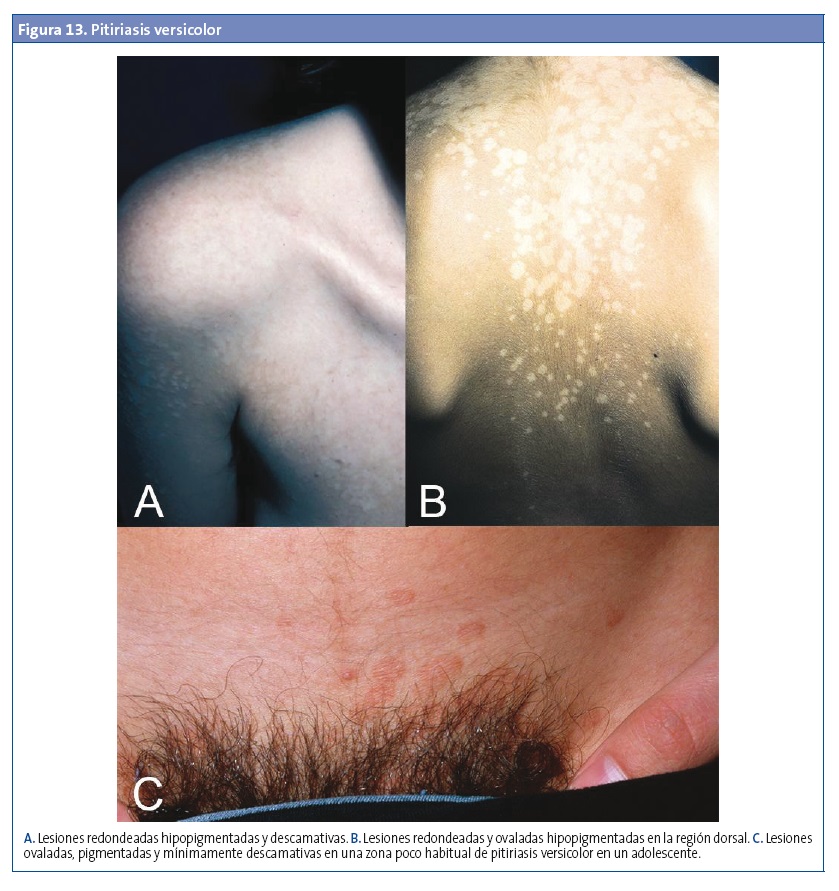
En adolescentes y jóvenes habitualmente afecta a la parte superior del tronco y los hombros (área de la esclavina). En niños puede afectarse la cara, sobre todo la frente, con lesiones de menor tamaño que en la espalda, y también el cuello y las zonas de roce o los pliegues (pitiriasis inversa). Las lesiones son múltiples, redondeadas u ovaladas, en ocasiones confluyentes, con descamación leve al raspado e hipopigmentación o hiperpigmentación (Fig. 13). Suele ser asintomática, aunque a veces ocasiona un leve picor. Las alteraciones de la pigmentación pueden permanecer hasta meses después del tratamiento adecuado37.
Diagnóstico
El diagnóstico habitualmente es clínico, por el aspecto de las lesiones y su localización preferente. La descamación fina puede no verse fácilmente; es más evidente tras el estiramiento o el raspado de la piel afectada. Si se raspa con una cucharilla o con la uña, se ve una marca en la piel por desprendimiento de las escamas (signo de Besnier o de la uñada).
En lesiones subclínicas o dudosas puede utilizarse el microscopio óptico para examinar muestras tomadas de los bordes descamativos de las lesiones. Tras aplicar KOH se observan las hifas y las levaduras en forma de "espaguetis con albóndigas", que son más evidentes con el uso de tinta Parker® azul o negro de clorazol. También puede utilizarse luz de Wood, que muestra una fluorescencia amarilla anaranjada, si bien esta técnica solo es positiva en un tercio de los casos, en especial en aquellos producidos por M. furfur.
El cultivo no es necesario ni útil para el diagnóstico, pues es positivo en prácticamente toda la población, y la biopsia solo se requiere si el diagnóstico permanece incierto o no hay respuesta al tratamiento.
Tratamiento
La pitiriasis versicolor afecta de manera importante a la calidad de vida de los pacientes afectados, a pesar de ser un proceso con buena respuesta a una amplia variedad de agentes antifúngicos tópicos y sistémicos, y de que incluso puede remitir espontáneamente en los países fríos. Sin embargo, su recurrencia es frecuente debido a la persistencia de los factores endógenos que favorecen la transformación de la forma levaduriforme a la micelar, así como a la predisposición genética del paciente y a factores ambientales. Las recurrencias tras un tratamiento exitoso, más frecuentes en climas tropicales, llegan a ser hasta del 60% durante el primer año y hasta del 80% durante el segundo año38. Por ello, es importante considerar la prescripción de un tratamiento profiláctico en los casos que cursan con brotes.
Antifúngicos tópicos
Son el tratamiento de elección, y entre ellos los más utilizados son los derivados imidazólicos, la terbinafina y el ciclopirox olamina (Tabla 3)39. En general son bien tolerados; los efectos adversos principales son irritación local y alergia de contacto. Otros antifúngicos utilizados son la haloprogina, fungicida frente a Malassezia que ha demostrado ser eficaz en el tratamiento de la pitiriasis; el tolciclato, de acción fungistática y usado en forma de crema o loción al 1%; y el succinato de litio al 8%, especialmente eficaz frente a Malassezia, por lo que es activa tanto frente a la pitiriasis como en la dermatitis seborreica facial y del cuero cabelludo.
Existen otros tratamientos antiseborreicos clásicos, incluidos entre los llamados agentes no específicos porque no tienen actividad específica contra el hongo, como el sulfuro de selenio y el piritionato de zinc. En la actualidad no son muy utilizados, pero también pueden ser útiles y eficaces (Tabla 3).
Antifúngicos sistémicos
Quedan reservados para los casos recurrentes, muy extensos o que no responden al tratamiento tópico. Los fármacos más empleados son el fluconazol y el itraconazol (Tabla 4)39. La terbinafina oral no está indicada por su falta de eficacia.
La ausencia de respuesta al tratamiento correcto, la recurrencia excesiva o la diseminación del proceso obligan a descartar un estado de inmunodeficiencia.
Prevención
En casos recurrentes, y en especial durante el tiempo cálido y húmedo, puede ser útil el tratamiento profiláctico tópico con ketoconazol o sulfuro de selenio al 2,5%, o el tratamiento sistémico con itraconazol (Tablas 3 y 4).
CRITERIOS DE DERIVACIÓN
Se recomienda derivar a la consulta de Dermatología Pediátrica a los pacientes con afectación extensa, mala respuesta clínica al tratamiento empírico habitual pese a un buen cumplimiento, recurrencias frecuentes tras el tratamiento o diagnóstico dudoso que pueda precisar pruebas complementarias específicas. También debería considerarse en los casos en que se decida iniciar tratamiento con corticosteroides tópico o sistémico, pues puede modificar el curso clínico y complicar el diagnóstico posterior.
En los pacientes con afectación sistémica, inmunodepresión u otros factores de riesgo, debe valorarse la derivación al centro hospitalario de referencia.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: AEPap: Asociación Española de Pediatría de Atención Primaria · KOH: hidróxido de potasio · PCR: reacción en cadena de la polimerasa · SEIP: Sociedad Española de Infectología Pediátrica · SEPEAP: Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria.
BIBLIOGRAFÍA
- Hawkins DM, Smidt AC. Superficial fungal infections in children. Pediatr Clin North Am. 2014;61:443-55.
- Kelly BP. Superficial fungal infections. Pediatr Rev. 2012;33:e22-37.
- López-Estebaranz JL, Sopena-Barona J. Dermatofitosis cutáneas. Etiología, epidemiología y manifestaciones clínicas. Med Clin (Barc.). 2006;126:14-9.
- Carroll KC, Hobden JA, Miller S. Medical mycology. En: Carroll KC, Hobden JA, Miller S, Morse SA, Mietzner TA, Detrick B, et al., (eds.). Jawetz, Melnick, & Adelberg’s Medical microbiology. 27.ª edición. Nueva York: McGraw-Hill; 2015.
- Nenoff P, Krüger C, Ginter-Hanselmayer G, Tietz HJ. Mycology – an update. Part 1. Dermatomycoses: causative agents, epidemiology and pathogenesis. J Dtsch Dermatol Ges. 2014;12:188-209.
- Schieke SM, Garg A. Superficial fungal infection. En: Goldsmith LA, Katz SI, Gilchrest BA, Paller AS, Leffell DJ, Wolff K (eds.). Fitzpatrick's Dermatology in general medicine. 8.ª edición. Nueva York: McGraw-Hill; 2012.
- Feng WW, Chen HC, Chen HC. Majocchi´s granuloma in a 3-year-old boy. Pediatr Infect Dis. 2006;25:658-9.
- Martínez-Roig A. Les tinyes. Pediatr Catalana. 2014;74:24-36.
- Nenoff P, Krüger C, Schaller J, Ginter-Hanselmayer G, Schulte-Beerbühl R, Tietz H-J. Mycology – an update. Part 2. Dermatomycoses: clinical picture and diagnostics. J Dtsch Dermatol Ges. 2014;12:749-77.
- Williams JV, Eichenfield LF, Burke BL, Barnes-Eley M, Friedlander SF. Prevalence of scalp scaling in prepubertal children. Pediatrics. 2005;115:e1-6.
- Ryan KJ, Ray C. Dermatophytes, Sporothrix, and other superficial and subcutaneous fungi. En: Ryan KJ, Ray C (eds.). Sherris Medical microbiology. 6.ª edición. Nueva York: McGraw-Hill; 2014.
- Isa-Isa R, Arenas R, Isa M. Inflammatory tinea capitis: kerion, dermatophytic granuloma, and mycetoma. Clin Dermatol. 2010;28:133-6.
- Rodríguez Pazos L, Pereiro Ferreiro SM, Pereiro M, Toribio J. Onychomycosis observed in children over a 20-year period. Mycoses. 2011;54:450-3.
- Ameen A, Lear JT, Madan V, Mohd Mustapa MF, Richardson M. British Association of Dermatologists’ guidelines for the management of onychomycosis 2014. Br J Dermatol. 2014;171:937-58.
- Cheng N, Rucker Wright D, Cohen BA. Dermatophytid in tinea capitis: rarely reported common phenomenon with clinical implications. Pediatrics. 2011;128:e453-7.
- Ely JW, Rosenfeld S, Seabury Stone M. Diagnosis and management of tinea infections. Am Fam Phys. 2014;90:702-11.
- Gupta AK, Cooper EA. Update in antifungal therapy of dermatophytosis. Mycopathologia. 2008;166:353-67.
- Nenoff P, Krüger C, Paasch U, Ginter-Hanselmayer G. Mycology – an update. Part 3. Dermatomycoses: topical and systemic therapy. J Dtsch Dermatol Ges. 2015;13:387-410.
- Fuller C, Barton RC, Mohd Mustapa MF, Proudfoot LE, Punjabi SP, Higgins EM. British Association of Dermatologists’ guidelines for the management of tinea capitis 2014. Br J Dermatol. 2014;171:454-63.
- Van Zuuren EJ, Fedorowicz Z, El-Gohary M. Evidence-based topical antifungical treatments for tinea cruris and tinea corporis: a summary of a Cochrane Systematic Review. Br J Dermatol. 2015;172:616-41.
- Gupta AK, Drummond-Main C. Meta-analysis of randomized, controlled trials comparing particular doses of griseofulvin and terbinafine for the treatment of tinea capitis. Pediatr Dermatol. 2013;30:1-6.
- Saavedra Lozano J. Candidiasis. En: Moro Serrano M, Málaga Guerrero S, Madero López L (eds.). Tratado de Pediatría. 11.ª edición. Madrid: Panamericana; 2014. p. 956-66.
- Smith PB, Steimbach WJ. Candida species. En: Long SS, Pickering LK, Prober CG (eds.). Principles and practice of pediatric infectious diseases. 3.ª edición. Filadelfia: Churchill-Livingston-Elsevier; 2008. p. 1172-8.
- Martínez Roig A. Infecciones cutáneas micóticas. En: Moraga Llop F (ed.). Protocolos diagnósticos y terapéuticos en dermatología pediátrica. Barcelona: Esmon; 2006. p. 37-45.
- Lagier L, Mazereeuw-Hautier J, Raffin D, Beneton N, Lorette G, Maruani A, et al. Les dermites du siège du nuorrison. Ann Dermatol Venereol. 2015;142:54-61.
- Tüzün Y, Wolf R, Baglam S, Engin B. Diaper (napkin) dermatitis: a fold (intertriginous) dermatosis. Clin Dermatol. 2015;33:477-82.
- Kaushik N, Pujalte GJA, Reese ST. Superficial fungal infections. Prim Car Office Clin Pract. 2015;42:501-16.
- Palacios CP, Gómez LM, Cardona N. Candidiasis mucocutánea: espectro clínico. Rev Asoc Colomb Dermatol. 2011;19:239-44.
- Kim DM, Suh MK, Ha GY. Onychomycosis in children: an experience of 59 cases. Ann Dermatol. 2013;25:327-34.
- Aruna C, Seetharam K. Congenital candidiasis. Indian Dermatol Online J. 2014;5:S44-7.
- Han HW, Hsu MML, Choi JS, Hsu CK, Hsieh HY, Li HC, et al. Rapid detection of dermatophytes and Candida in onychomycosis specimens by an oligonucleotide array. BMC Infect Dis. 2014;14:581.
- Pappas PG, Kauffman CA, Andes CR, Clancy CJ, Marr KA, Ostrosky-Zeichner L, et al. Clinical practice guideline for the management of candidiasis: 2016 update by the Infectious Diseases Society of America. Clin Infect Dis. 2016;62:e1-50.
- Pediamécum. Fluconazol. En: Comité de Medicamentos de la Asociación Española de Pediatría [en línea] [consultado el 29/09/2016]. Disponible en http://pediamecum.es/fluconazol
- Gupta AK, Paquet M. Management of onychomycosis in Canada in 2014. J Cutan Med Surg. 2015;19:260-73.
- Darmstandt GL, Dinulos JG, Miller Z. Congenital cutaneous candidiasis: clinical presentation, pathogenesis and management guidelines. Pediatrics. 2000;105:538-44.
- Fernández-Vozmediano JM, Armario-Hita JC. Etiopatogenia y tratamiento de la pitiriasis versicolor. Med Clin (Barc). 2006;126:7-13.
- Bamford JTM, Flores-Genuino RWS, Ray S, Bigby M, Morales M, Arkoncel M, et al. Interventions for the treatment of pityriasis versicolor. En: Cochrane Library [en línea] [consultado el 29/09/2016]. Disponible en http://onlinelibrary.wiley.com/doi/10.1002/14651858.CD011208/full
- Hu SW, Bigby M. Pytiriasis versicolor. A systematic review of interventions. Arch Dermatol. 2010;146:1132-40.
- Moraga Llop FA, Cabañas Poy MJ (eds.). Guía de antiinfecciosos en Pediatría. 8.ª edición. Madrid: Ergon; 2014.





