Vol. 11 - Num. 15
Dermatitis atópica
No todo es dermatitis atópica
Raúl de Lucas Lagunaa, E Sendagorta Cudósb
aDermatología. Responsable de la Unidad de Dermatología Pediátrica. Servicio de Dermatología. Hospital Universitario La Paz. Madrid. España.
bDermatología. Madrid. España.
Cómo citar este artículo: de Lucas Laguna R, Sendagorta Cudós E. No todo es dermatitis atópica. Rev Pediatr Aten Primaria. 2009;11 Supl 15:s15-s30.
Publicado en Internet: 30-06-2009 - Número de visitas: 144971
Resumen
La dermatitis atópica (DA) comparte características comunes con otras enfermedades cutáneas inflamatorias, que, aunque menos prevalentes, pueden dar lugar a confusión diagnóstica y a excesos o déficits terapéuticos. Intentaremos aportar una sencilla guía de las claves más intuitivas y necesarias para salir airosos de este trance.
Palabras clave
● Dermatitis atópica ● Diagnóstico diferencialIntroducción
El diagnóstico de la dermatitis atópica (DA) es fácil, o al menos eso creemos los dermatólogos o inducimos a creer al resto de nuestros compañeros no especialistas que se enfrentan al paciente desde Atención Primaria (AP). En este suplemento monográfico hay un capítulo que define a la DA con una serie de criterios diagnósticos, extensos, complicados y poco prácticos para la práctica clínica diaria. En este capítulo nos proponemos dar unas claves sencillas y prácticas que nos ayuden a descartar otros cuadros que pueden confundirse con la DA. ¿Será esto fácil?, ¿caeremos en otro listado más de entidades que clásicamente se han incluido en este capítulo?, ¿será útil o crearé más confusión? Lo veremos a continuación.
Antes una reflexión: ¿le interesa al pediatra el diagnóstico diferencial de la DA?, sin duda sí, aunque solo sea por la frecuencia de esta entidad, que supone hasta un 10-20% de las consultas dermatológicas1; en el buscador de Internet de Google con la entrada “diagnóstico diferencial dermitis atópica” encontramos 22.300 páginas (..., y solo en español). Esta extraordinaria prevalencia hace que en ocasiones el diagnóstico de DA “contamine” otros cuadros dermatológicos, y es que, queridos compañeros…, no todo es DA.
¿Hay alguna prueba diagnóstica específica?
La respuesta es que lamentablemente no disponemos de una prueba diagnóstica definitiva de DA: será la clínica la que nos lleve al diagnóstico en la mayoría de los casos, entendiendo por clínica no solo las lesiones cutáneas, sino el tiempo de evolución, los antecedentes familiares y personales y, sobre todo, la presencia de prurito. Sin prurito el diagnóstico de DA debe ser como poco cuestionado.
Aunque los criterios diagnósticos de DA son poco útiles para la práctica clínica es recomendable que los conozcamos y repasemos, ya que comprenderemos los requisitos para un correcto diagnóstico de esta entidad. El prurito, la historia familiar y personal de enfermedades relacionadas con la atopia, así como las lesiones cutáneas crónicas, que cursan en brotes (casi siempre típicas) son los criterios prácticamente constantes2,3.
En muchos (80%) pacientes con DA podemos encontrar una IgE elevada; sin embargo este dato carece de relevancia clínica y pronóstica. La IgE suele estar elevada en pacientes que además presentan clínica respiratoria o alergia alimentaria.
La biopsia de piel puede ser necesaria en algunos pacientes para descartar otros procesos como dermatitis herpetiforme, micosis fungoide, psoriasis, dermatitis seborreica, etc., pero los hallazgos histopatológicos no son específicos de DA, sino que reflejan la fase del eccema (agudo, subagudo o crónico) en la que hemos realizado la biopsia.
La realización de cultivos microbiológicos para hongos, bacterias y virus pueden ser útiles para descartar la patología infecciosa que se parece a la DA (tiñas, impétigo, etc.) o infecciones secundarias que complican las lesiones del eccema atópico (impetiginización, eccema herpeticum, etc.).
Otro tipo de pruebas complementarias no suelen ser necesarias, será la clínica, como dijimos al principio, la clave para hacer el diagnóstico.
¿Con qué cuadros debemos hacer el diagnóstico diferencial?
Repasamos en esta monografía los rasgos clínicos más relevantes de la DA.
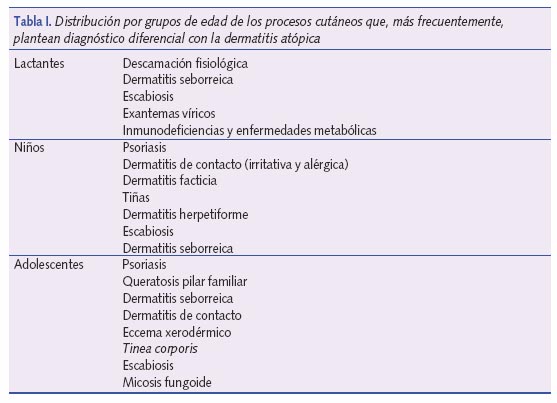
Hemos visto que existe una forma de presentación clásica o típica que se agrupa en tres grupos etarios: fase del lactante, fase infantil, fase del adolescente y del adulto2. A efectos prácticos podemos realizar el diagnóstico diferencial en cada una de estas fases. Además, existen unas manifestaciones menores (no por ello infrecuentes) propias también de cada edad, que también consideraremos en nuestro reto para distinguir de la DA otros cuadros que se le parecen (tabla I).
Parece obvio, pero lo primero que debemos tener claro es nuestro diagnóstico, si no estamos seguros no debemos iniciar un tratamiento, ya que podremos complicar este apasionante proceso de diagnóstico. Venceremos por lo tanto la tentación de iniciar un tratamiento con corticoides, con inmunomoduladores o con ambos, por razones por todos conocidas. Pensar será mucho más eficaz.
No todo es dermatitis atópica en el lactante
Descamación fisiológica
La piel del bebé recién nacido y en especial del neonato postérmino suele ser laxa y seca, presentando un aspecto plegado o apergaminado, que se resuelve con una descamación intensa más evidente en las áreas de pliegues y superficies articulares. Esta descamación se produce habitualmente dentro de las primeras semanas de vida y no suele prolongarse más allá del primer mes4. No debemos confundirla con la piel seca propia de la constitución atópica y mucho menos con la fase descamativa de un eccema. La clave es simplemente la observación, solo vemos descamación, no hay eritema ni otros signos de inflamación, siendo la piel subyacente completamente normal. El bebé está tranquilo, no hay prurito ni disconfort.
Dermatitis seborreica (DS)
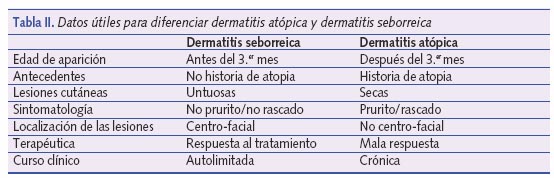
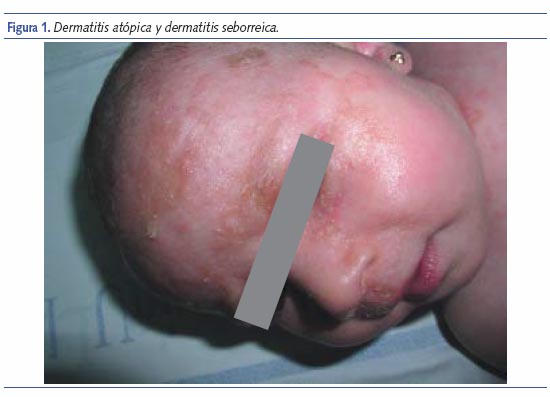
Es sin duda la patología cutánea que nos da más problemas de diagnóstico diferencial con la DA de esta fase del lactante. Como regla general pensaremos en DS cuando observemos un lactante sano, tranquilo, sin prurito aparente y con lesiones cutáneas en pliegues, área del pañal y afectación centrofacial y de cuero cabelludo5. La DS suele aparecer en los primeros 3 meses de vida, y se resuelve de forma espontánea en pocas semanas. A veces se puede solapar con la DA6, en estos casos deberemos ser cautos en nuestro diagnóstico y observar, esperar para poder pronunciarnos.
En la tabla II se expone una sencilla tabla para diferenciar ambas entidades.
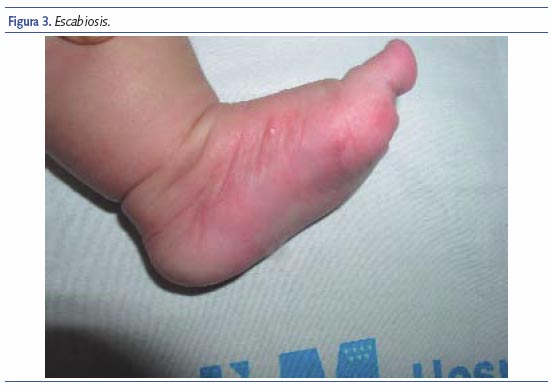
Escabiosis
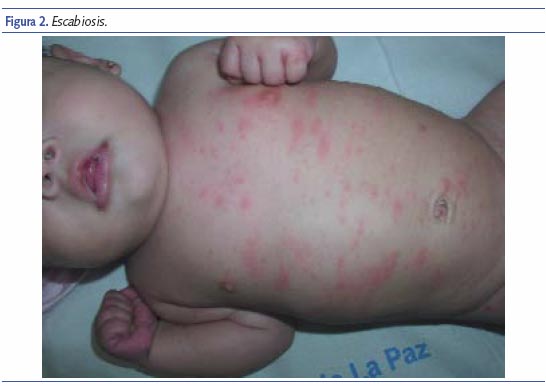
El síntoma principal es el intenso prurito, de predominio nocturno que interfiere con el sueño del lactante. Los signos específicos y patognomónicos son los surcos y las vesículas perladas. El rascado intenso e incesante hace que parezcan otros signos que definen el cuadro: pápulas, erosiones, costras, nódulos, excoriaciones con impetiginización y eccematización. En los niños mayores y en los adultos predominan en los pliegues interdigitales, superficies flexoras de las muñecas y extensoras de codos, axilas, cintura, áreas perineales, respetando cara y cuero cabelludo. En los lactantes suele parecer una erupción vesicular muy típica y característicamente localizada en regiones palmoplantares7. La cabeza, cara y cuello son otras localizaciones frecuentes; las lesiones suelen ser muy generalizadas, siendo muy similares a las que podemos ver en la DA.
Debe sospecharse escabiosis ante una dermatosis muy pruriginosa, que interfiere el sueño del niño. En estos casos, casi de forma constante, la madre presenta lesiones cutáneas típicas. La visualización de los surcos, de 5 a 20 mm de longitud, es diagnóstica; pero a menudo es dificultada por las lesiones cutáneas superpuestas (eccema, pápulas, excoriaciones). Puede facilitarse mediante su tinción con una pequeña cantidad de tinta soluble en agua. En caso de duda, el examen microscópico del material obtenido por raspado de surcos intactos es confirmativo, así como la biopsia cutánea.
El tratamiento adecuado con permetrina en crema al 5% suele confirmar el diagnóstico, ya que desaparece el prurito de forma espectacular en pocas horas.
Exantemas víricos
Si bien pueden ser generalizados y seguirse de una fase descamativa, en general no suelen plantear mayores problemas diagnósticos en esta edad. La evolución clínica a la desaparición del cuadro en unas 3-4 semanas y el diagnóstico serológico bastarán para realizar un correcto diagnóstico.
Inmunodeficiencias y enfermedades metabólicas
Muchos de estos cuadros se diagnostican en el periodo neonatal, o en los primeros meses de vida, y aunque es evidente que la clínica cutánea no es lo más relevante de estos cuadros, en general cuando aparece una dermatitis eccematosa acompañante esta suele ser particularmente intensa y resistente a los tratamientos habituales8,9. No estaría de más incorporar a nuestro protocolo la necesidad de descartar estos cuadros ante un lactante con una forma grave de DA e infecciones de repetición.
No todo es dermatitis atópica en el niño
Psoriasis
Aunque la psoriasis se parece más a la DS que a la DA sigue siendo el principal cuadro con el que realizaremos el diagnóstico en la etapa infantil y del adolescente. Sabemos que la psoriasis es una enfermedad frecuente, afecta casi a un 3% de la población, y en aproximadamente el 20% de los casos aparece antes de los 20 años de vida, la forma infantil es menos frecuente, representa un 2% de todas las psoriasis. La clave para el diagnóstico nos la da frecuentemente la familia: “¿no será psoriasis esto doctor?”, preguntarán si hay antecedentes familiares de psoriasis, aunque no es raro que aparezca de nuevo o que el aspecto clínico no recuerde a la forma más habitual del adulto que es la psoriasis en placas.
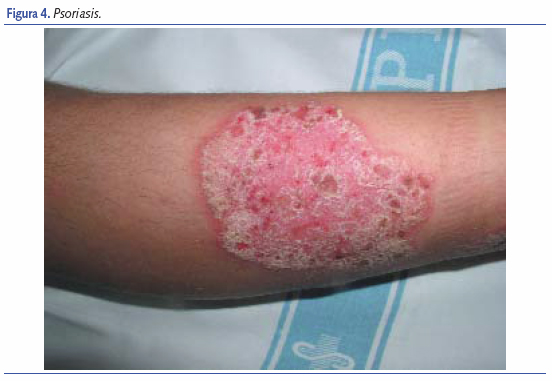
Las lesiones de psoriasis suelen ser placas y pápulas eritematosas de bordes bien delimitados y cubiertas de escamas gruesas blanquecinas características, el raspado de las escamas deja al descubierto una superficie hemorrágica característica muy típica de la enfermedad. Es bien sabido que la localización principal de la psoriasis son las superficies articulares; el tronco, en especial la parte baja de la espalda; y el cuero cabelludo, en forma de placas de mayor o menor tamaño. En los niños la cara se afecta frecuentemente, en especial la frente y los párpados, también la zona genital (en el lactante suele debutar como una dermatitis del pañal complicada), la región umbilical y axilas. Las uñas también se afectan con frecuencia, siendo característicos el despegamiento distal de la lámina u onicólisis distal, la aparición de una coloración amarillenta (mancha de aceite), engrosamiento de la uña y presencia de un piqueteado típico (pitting)10. Siempre que diagnostiquemos o sospechemos una psoriasis debemos descartar la afectación articular, que puede estar presente hasta en un 10% de los casos.
Otro dato importante es la presencia del fenómeno de Koebner, es decir la tendencia a la aparición de lesiones de psoriasis en áreas de roce, traumas, etc., que no ocurre en la DA, es frecuente observar lesiones psoriasiformes lineales donde hubo un arañazo, un roce, etc.
Dermatitis de contacto
La dermatitis de contacto es una inflamación de la piel causada por una reacción alérgica tras el contacto, generalmente mantenido en el tiempo, con sustancias de pequeño tamaño molecular capaces de atravesar la piel.
La dermatitis de contacto en adultos está considerada una enfermedad profesional. Sin embargo, no por ello es un proceso exclusivo de trabajadores; por el contrario, es un problema más frecuente de lo estimado en niños suponiendo alrededor de un 20% del total de dermatitis en la infancia11. La dermatitis de contacto es más frecuente en niños con DA, ya que la alteración de la barrera cutánea que supone la DA permite el acceso de los alergenos.
La lesión cutánea típica de la dermatitis de contacto es el eccema, que puede ser agudo, subagudo o crónico, como el de la DA; también el prurito es el síntoma fundamental. La localización de las lesiones suele coincidir con el sitio de contacto con el alergeno, pero en ocasiones pueden también resultar afectadas zonas más alejadas, o incluso producirse la denominada dermatitis de contacto sistémica en la cual se afecta casi toda la piel, siendo muy difícil de distinguir de un brote de DA. En general, en los niños las zonas más frecuentes son los pies y la manos, y en niñas el cuello y orejas, por el uso de bisutería.
¿Qué sustancias producen dermatitis de contacto con mayor frecuencia? Los 10 alergenos más frecuentemente involucrados en dermatitis de contacto en niños europeos se muestran en la tabla V11. Recientemente se ha descrito dermatitis alérgica de contacto en relación con tatuajes de henna negra, que contienen grandes cantidades de parafeilendiamina12.

El diagnóstico de la dermatitis de contacto se basa en la realización de una buena historia clínica complementada con las denominadas pruebas epicutáneas (también denominadas pruebas del parche), que se llevan utilizando desde hace más de 70 años y consisten en la aplicación en la parte superior de la espalda de las sustancias sospechosas durante 48 horas seguidas, observando a continuación la respuesta de la piel.
Debemos diferenciar la dermatitis irritativa de contacto de la dermatitis alérgica de contacto, ya que en este caso el mecanismo de producción es una simple irritación de la piel afectada. Es frecuente en manos tras el contacto de sustancias irritantes como jabones, etc. No es frecuente en niños, siendo más típica de adultos como enfermedad profesional, y sobre todo en amas de casa por el uso constante de productos de limpieza y humedad de las manos.
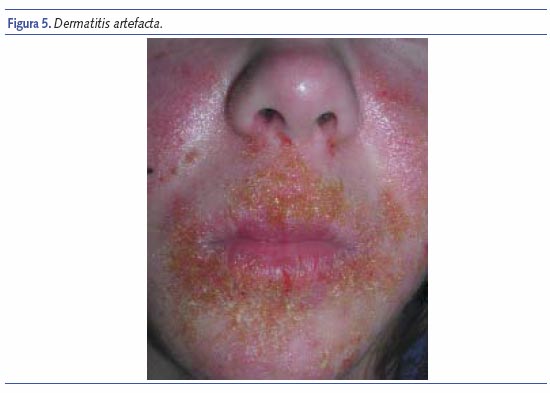
Dermatitis facticia o artefacta
Bajo este concepto se agrupan todas las lesiones cutáneas provocadas o perpetuadas de forma consciente o inconsciente, por el propio paciente o por otra persona con la finalidad de satisfacer una necesidad psicológica. Es rara su presentación infantil, con claro predominio de mujeres.
La forma más frecuente de dermatitis artefacta probablemente sea la excoriación, a veces lo suficientemente profunda como para causar ulceración. Las lesiones se provocan con medios mecánicos (uñas, objetos puntiagudos, alfileres) o con la aplicación de sustancias químicas, cáusticas o irritantes. Aunque el aspecto de las lesiones es muy variable en función del método empleado para inducirlas, en general, presentan una serie de características comunes en la mayor parte de los casos. Las lesiones tienen una apariencia singular, peculiar que no recuerdan a ningún proceso dermatológico conocido. Su forma es geométrica o lineal con bordes bien definidos, claramente delimitados de la piel normal y en ocasiones reproducen el objeto causal. Se localizan en zonas accesibles a la manipulación, preferentemente, en zonas visibles. Estas lesiones suelen aparecer de forma repentina y cuando el paciente se encuentra solo. La rápida curación de la lesión, que según el enfermo es muy resistente a toda forma de terapia anteriormente utilizada, a veces, con la simple aplicación de un vendaje oclusivo y estricta vigilancia del paciente, confirma el carácter de autolesión de la misma13.
En el caso de la infancia, se debe descartar que las lesiones sean debidas a maltrato infantil. En el capítulo que nos ocupa, podemos confundir con queilitis atópica, liquenificación flexural, prúrigo, etc., lesiones autoproducidas por el niño, más frecuentemente el adolescente, bien de forma consciente, para obtener beneficios como el absentismo escolar, llamada de atención, etc., o de forma inconsciente como parte de un cuadro psiquiátrico.
Tiñas
La tinea corporis se caracteriza por una o varias lesiones en forma de placas anulares de bordes bien definidos y de crecimiento centrífugo que va dejando un centro claro y presenta un borde descamativo, a veces vesiculoso, papuloso o pustuloso. Las lesiones se localizan sobre todo en áreas descubiertas (cara, cuello y extremidades) y pueden ser pruriginosas. Si existen placas múltiples, lo que no es raro, pueden confluir y producir placas policíclicas características14.
El diagnóstico diferencial incluye la DS, eccema numular, psoriasis, liquen simple y pitiriasis rosada de Gibert. La diferencia con el eccema en placas o numular puede ser muy difícil, ya que además la incidencia de dermatofitosis es mayor en los niños con DA, quizás la clave sea la historia epidemiológica, el aspecto de las lesiones con esa zona central clara y un borde activo que traduce ese crecimiento centrífugo. La toma de una muestra en fresco para la identificación mediante la técnica del KOH y el cultivo serán muy importantes para un diagnóstico definitivo.
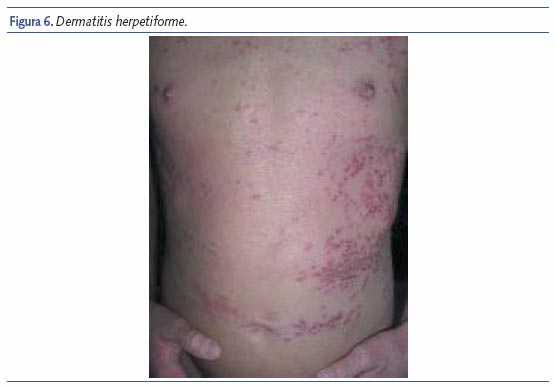
Dermatitis herpetiforme
La dermatitis herpetiforme (DH), también llamada enfermedad de Dühring o dermatitis de Dühring-Brocq, se caracteriza por una erupción papulovesicular crónica, intensamente pruriginosa que se extiende simétricamente sobre las superficies extensoras. La enfermedad se distingue fácilmente de otras enfermedades ampollosas subepidérmicas por una serie de características clínicas, histológicas e inmunológicas. Además, muchos de los pacientes con DH muestran una enteropatía dependiente del gluten, a veces asintomática15.
La erupción se compone de placas eritematosas o eritematopapulosas, a veces urticariales, que adoptan frecuentemente una disposición circular o herpetiforme. La característica más importante es la presencia de vesículas, al principio con contenido seroso y después purulento que se rompen quedando exulceraciones recubiertas de costras.
Los síntomas varían considerablemente y oscilan entre un intenso prurito y ardor hasta la práctica ausencia de síntomas. Es muy típica la disposición de las lesiones de forma simétrica, en las superficies de extensión de las extremidades, muslos y tronco. Ocasionalmente, pueden encontrarse lesiones en algunas regiones del cuero cabelludo y en la nuca.
La enfermedad cursa con brotes que duran varios meses, dejando hiperpigmentación residual.
El diagnóstico diferencial debe hacerse, además de con otras enfermedades ampollosas, con la DA, ya que el síntoma fundamental es el prurito. En el caso de la DH, las lesiones se disponen en las superficies de extensión, se suele asociar a una enteropatía sensible al gluten la cual es generalmente asintomática (enfermedad celíaca) y la histología y el estudio inmunológico es diagnóstico.
No todo es dermatitis atópica en el adolescente
Queratosis pilaris
La queratosis pilaris (querato- del prefijo griego kéras = cuerno y pilaris del latín pilus = pelo) es un trastorno de la queratinización del infundíbulo del folículo piloso caracterizado por la formación de tapones de queratina en los orificios foliculares16. Se localiza principalmente en la superficie extensora de brazos, muslos, glúteos, mejillas y tronco. Cuando las lesiones se agrupan en placas redondeadas u ovales se denomina liquen espinuloso, y cuando existe eritema alrededor de las lesiones se denomina queratosis pilaris rubra. Clínicamente se manifiesta como pápulas queratósicas foliculares pequeñas (1-2 mm) en la superficie extensora de brazos, muslos, glúteos y mejillas, que dan a la piel un aspecto y sensación rugosa (“piel de gallina”, “papel de lija”), generalmente asintómaticas, excepto por prurito ocasional.
Está descrita una variación estacional en la severidad de la queratosis pilaris, con tendencia a mejoría durante el verano y exacerbación en invierno.
Es un trastorno muy frecuente, afectando al 50-80% de todos los adolescentes.
Hasta la actualidad no se ha identificado la causa exacta de la queratosis pilaris, sin embargo la historia familiar de otros miembros afectados es frecuente, sugiriendo una causa genética. Adicionalmente, aunque la queratosis pilaris puede presentarse en forma aislada, es común su asociación con ictiosis vulgar, considerándose como parte del fenotipo de esta entidad, y con menor frecuencia con DA, constituyendo solo un criterio secundario para su diagnóstico17. En este sentido, recientemente se ha determinado que mutaciones en el gen que codifica para la filagrina (proteína que agrega los filamentos de queratina) es la causa de la ictiosis vulgar y predispone a los individuos a presentar DA18. Es importante recordar que la presencia de queratosis pilar por sí sola no presupone el diagnóstico de DA, son precisos otros criterios.
Eccema xerodérmico o craquelé
Se caracteriza por la presencia de piel seca, eritematosa, con un aspecto figurado, apergaminado y descamativo, generalmente en extremidades y en relación con la climatología (tiempo seco y frío). Aunque es más frecuente en ancianos, puede aparecer en cualquier edad, siendo habitual en la adolescencia en los antebrazos, manos y piernas. La falta de abrigo y las exposiciones al ambiente frío, como el uso de motocicleta en invierno, son factores predisponentes. Otro factor importante en esta edad es el tratamiento del acné con isotretinoína oral19. La localización de las lesiones, la falta de brotes de DA y de antecedentes de atopia darán la clave, pero ojo, ambos tipos de eccema pueden coexistir.
Micosis fungoide
Es el linfoma cutáneo de células T más frecuente, suponiendo un 50% de todos los linfomas cutáneos primarios. En los niños y adolescentes suele manifestarse como máculas únicas o múltiples, frecuentemente hipocrómicas. El aspecto puede ser muy similar a un eccema en placas o numular, pero sin prurito y muy persistente20.
La biopsia de piel será la clave para el diagnóstico.
En resumen: debemos conocer muy bien la clínica y los criterios diagnósticos de la DA para identificar correctamente a los pacientes que la padecen, sin embargo no hay que olvidar que no todo lo que pica es DA. Pero ante un cuadro sugestivo de DA sin prurito, debemos dudar del diagnóstico.
Bibliografía
- Sendagorta Cudós E, Mayor Arenal M. Epidemiología de la dermatitis atópica en nuestro medio. An Pediatr (Barc) Monogr. 2006;4:8-12.
- Kang K, Polster AM, Nedorost ST, Stevens SR, Cooper KD. Dermatitis atópica. En: Bolognia JL, Jorizzo JL, Rapini RP, editores. Dermatología. 1.ª ed. Londres: Mosby; 2003. p. 199-214.
- Brenninkmeijer EE, Schram ME, Leeflang MM, Bos JD, Spuls PI. Diagnostic criteria for atopic dermatitis: a systematic review. Br J Dermatol. 2008;158:754-65.
- Taïeb A, Sandler B. Common transient neonatal dermatoses. In: Harper J, Oranje A, Prose N. Eds. Textbook of Pediatric Dermatology. 1.ª ed. Oxford: Blackwell Publishing; 2000. p. 53-63.
- Fleischer AB Jr. Diagnosis and management of common dermatoses in children: atopic, seborrheic, and contact dermatitis. Clin Pediatr (Phila). 2008;47:332-46.
- Moises-Alfaro CB, Cáceres-Ríos HW, Rueda M, Velázquez-Acosta A, Ruiz-Maldonado R. Are infantile seborrheic and atopic dermatitis clinical variants of the same disease? Int J Dermatol. 2002;41:349-51.
- Meinking TL, Burkhart CN, Burkhart CG. Infestaciones. En: Bolognia JL, Jorizzo JL, Rapini RP, editores. Dermatología. 1.ª ed. Londres: Mosby; 2003. p. 1321-4.
- Saurat JH, Woodley D, Helfer N. Cutaneous symptoms in primary immunodeficiencies. Curr Probl Dermatol. 1985;13:50-91.
- Arbiser JL. Genetic immunodeficiencies: cutaneous manifestations and recent progress. J Am Acad Dermatol. 1995;33:82-9.
- Benoit S, Hamm H. Childhood psoriasis. Clin Dermatol. 2007;25:555-62.
- Militello G, Jacob SE, Crawford GH. Allergic contact dermatitis in children. Curr Opin Pediatr. 2006;18:385-90.
- Martín JM, Revert A, Alonso V, García L, Molina I, Pereda C, y cols. Eccema de contacto agudo por tatuajes temporales de henna. Actas Dermosifiliogr. 2005;96:382-5.
- Shah KN, Fried RG. Factitial dermatoses in children. Curr Opin Pediatr. 2006;18:403-9.
- Andrews MD, Burns M. Common tinea infections in children. Am Fam Physician. 2008; 77:1415-20.
- Bickle K, Roark TR, Hsu S. Autoimmune bullous dermatoses: a review. Am Fam Physician. 2002;65:1861-70.
- Poskitt L, Wilkinson J. Natural history of keratosis pilaris. Br J Dermatol. 1994;130:711-3.
- Hanifin J, Rajka G. Diagnostic features of atopic dermatitis. Acta Derm Venereol Suppl (Stockh). 1980;92:44-7.
- Irvine A, Mc Lean W. Breaking the (un) sound barrier: filaggrin is a major gene for atopic dermatitis. J Invest Dermatol. 2006;126:1200-2.
- Taïeb A, Maleville J. Retinoid dermatitis mimicking “eczéma craquelé”. Acta Derm Venereol. 1985;65:570.
- Wain EM, Orchard GE, Whittaker SJ, Spittle M Sc MF, Russell-Jones R. Outcome in 34 patients with juvenile-onset mycosis fungoides: a clinical, immunophenotypic, and molecular study. Cancer. 2003;98:2282-90.
Comentarios
Este artículo aún no tiene comentarios.














