Documento de consenso sobre el abordaje de la enfermedad de Chagas en Atención Primaria de salud de áreas no endémicas
Carmen Roca Saumella, Antoni Soriano Arandesb, L Solsona Díazc, J Gascón Brustengad, Grupo de consenso Chagas-APS
aMédico de Familia. EAP el Clot. Barcelona. Institut Català de la Salut. Universitat de Barcelona. España. Comissió de Cooperació i Salut Internacional (Cocoopsi). Societat Catalana de Medicina Familiar i Comunitària (CAMFiC). Sociedad Española de Medicina Tropical y Salud Internacional (SEMTSI).
bUnidad de Patología Infecciosa e Inmunodeficiencias Pediátricas. Servicio de Pediatría. Hospital Universitari Vall d’Hebrón. Barcelona. España.
cMédico de Familia. EAP Florida Nord. L’Hospitalet de Llobregat, Barcelona. España. Institut Català de la Salut. Comissió de Cooperació i Salut Internacional (Cocoopsi). Societat Catalana de Medicina Familiar i Comunitària (CAMFiC). Sociedad Española de Medicina Tropical y Salud Internacional (SEMTSI).
dCentre de Recerca en Salut Internacional de Barcelona (CRESIB). Iniciativa de Chagas del Institut de Salut Global de Barcelona (ISGLOBAL). Sociedad Española de Medicina Tropical y Salud Internacional (SEMTSI).
Correspondencia: C Roca. Correo electrónico: croca.bcn.ics@gencat.cat
Cómo citar este artículo: Roca Saumell C, Soriano Arandes A, Solsona Díaz L, Gascón Brustenga J, Grupo de consenso Chagas-APS. Documento de consenso sobre el abordaje de la enfermedad de Chagas en Atención Primaria de salud de áreas no endémicas. Rev Pediatr Aten Primaria. 2015;17:e1-e12.
Publicado en Internet: 23-03-2015 - Número de visitas: 21475
Resumen
La tripanosomiasis americana o enfermedad de Chagas es una enfermedad infecciosa endémica en América Latina continental, causada por el protozoo Trypanosoma cruzi. En las últimas décadas, debido a los movimientos poblacionales, se ha expandido más allá de las zonas endémicas, siendo España el país europeo con más inmigrantes latinoamericanos.
Durante años puede permanecer asintomática, pero cuando se manifiesta clínicamente puede ser grave (miocardiopatía dilatada, megacolon, megaesófago). Así como, debido a su transmisión vertical, la detección en embarazadas es una alta prioridad.
Se han elaborado guías de detección de Trypanosoma cruzi en circunstancias específicas (bancos de sangre, maternidades, coinfección con VIH, trasplante de órganos); pero detectamos falta de información dirigida a los profesionales de atención primaria. Para facilitar la detección y manejo de esta enfermedad se consideró la necesidad de realizar este documento, redactado y consensuado por médicos de familia, pediatras de Atención Primaria y especialistas en Salud Internacional.
Palabras clave
● Atención Primaria de Salud ● Enfermedad de Chagas ● Trypanosoma cruziNota:
Documento publicado simultáneamente en la revista Atención Primaria (Sociedad Española de Medicina de Familia y Comunitaria): Aten Primaria. 2015;47:308-17.
INTRODUCCIÓN
Antecedentes epidemiológicos
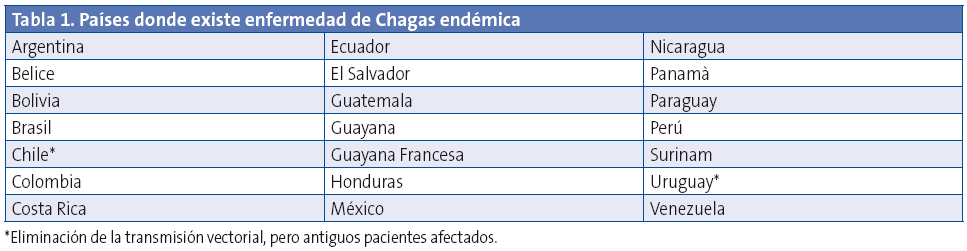
La tripanosomiasis americana o enfermedad de Chagas (EC) es una enfermedad infecciosa endémica en 21 países de América Latina (tabla 1), estrechamente vinculada con aspectos socio-económico-culturales deficitarios, siendo reconocida por la Organización Mundial de la Salud como una de las diecisiete enfermedades tropicales desatendidas del mundo.
Está causada por la infección de un parásito protozoario hemoflagelado, Trypanosoma cruzi (T. cruzi).
Su principal vía de transmisión en área endémica es vectorial, a partir de insectos triatominos que tienen su ecosistema natural en el continente americano; estos insectos son conocidos como “vinchuca” en Bolivia, Argentina y Chile, “chipo” en Venezuela, “chiribico” en Colombia, “chinche besucona” en México o “barbeiro” en Brasil entre otros. Si bien su hábitat natural se extiende desde el sur de Estados Unidos a la región central de Argentina y Chile, su distribución es muy heterogénea, siendo las áreas más afectadas el centro y sur de Bolivia (con prevalencias cercanas al 30% de la población general), norte de Argentina, sur de Perú y determinadas áreas de Paraguay, Brasil, Ecuador, Nicaragua, El Salvador y sur de México.
Otras formas de transmisión son: congénita, por transfusión de sangre, por trasplante de órganos, vía oral (por la ingesta de alimentos contaminados con parásitos) o por accidente de laboratorio.
En las últimas décadas, debido a los flujos migratorios, se han producido importantes cambios epidemiológicos en la EC, diagnosticándose un número creciente de personas en áreas no endémicas principalmente en Europa y Norteamérica. En Europa, el estado Español es el país más afectado y se estima que puede haber entre 50 y 70 000 personas con EC1.
Son numerosas las publicaciones que han detectado casos individuales o que han evaluado la prevalencia de la EC en nuestro país, tanto en la población inmigrante2-4 como en los bancos de sangre5, en los programas de trasplante6 y maternidades7-9.
En España estos resultados, junto a estudios de evaluación económica10, sirvieron para mostrar la conveniencia de implementar protocolos de actuación para el control de las vías de transmisión del T. cruzi posibles en área no endémica.
El Real Decreto 1088/2005 establece la obligatoriedad de cribar en los bancos de sangre a los potenciales donantes con riesgo epidemiológico de EC. El Plan nacional de sangre de cordón (14/03/2008) recoge las mismas recomendaciones que las relacionadas con la transfusión de sangre.
La transmisión vertical se controla por el cribado sistemático de gestantes. En Valencia11, Catalunya12 y Galicia existen protocolos específicos para el cribado y diagnóstico de EC en mujeres embarazadas latinoamericanas y en sus recién nacidos.
En el año 2005 la Sociedad Española de Medicina Tropical y Salud Internacional inició la elaboración de documentos de consenso para el diagnóstico y tratamiento de la EC importada, que abarcan diversos aspectos de la problemática y complicaciones de esta enfermedad13-17.
Justificación
A pesar de los avances descritos, se estima que el porcentaje de población infectada por T. cruzi diagnosticada en Europa no alcanza el 10% del total18.
Existen aún importantes retos para el sistema sanitario en el abordaje de la EC, como son: extender la implementación del programa de control de transmisión vertical a todas las comunidades y el diagnóstico, tratamiento y seguimiento adecuado de los infectados.
La Atención Primaria de Salud (APS) constituye el marco habitual de acceso al sistema de salud y es el ámbito idóneo para detectar de forma precoz aquellas personas afectadas por la EC que pudieran beneficiarse de un tratamiento.
Objetivos del documento
Definir las características demográficas, epidemiológicas y clínicas de las personas susceptibles de estar infectadas por T. cruzi, para facilitar su detección y manejo por el médico de familia o pediatra, integrando el cuidado de los afectados por la EC en los servicios de APS.
Metodología
Para la elaboración del documento se realizó una revisión exhaustiva de la evidencia científica disponible utilizando el motor de búsqueda PubMed de libre acceso a la base de datos MEDLINE (última revisión de marzo 2014).
El documento ha sido sometido a la revisión externa de un grupo multidisciplinar de profesionales expertos miembros de diversas sociedades científicas, que han participado de forma voluntaria y altruista.
ASPECTOS CLÍNICOS DE LA ENFERMEDAD DE CHAGAS
Fases de la enfermedad de Chagas y manifestaciones clínicas
La EC evoluciona en dos fases, aguda y crónica, cada una de ellas con características clínicas, criterios diagnósticos y terapéuticos diferentes.
Fase aguda
Se inicia al adquirir la infección por cualquiera de sus vías y dura entre 30 y 90 días. Se caracteriza por la presencia de una alta parasitemia detectable por métodos parasitológicos directos. Generalmente es asintomática o presenta síntomas inespecíficos como fiebre, adenomegalias, hepatoesplenomegalia, anemia, anorexia o diarrea.
En áreas endémicas, cuando la vía de transmisión es vectorial, en un 8% de los casos pueden aparecer síntomas específicos como el chagoma de inoculación. Las manifestaciones clínicas graves y poco frecuentes de esta fase son miocarditis y meningoencefalitis.
En países no endémicos, la fase aguda solo se puede observar en neonatos (transmisión congénita), personas transfundidas o trasplantadas.
La mayoría de los recién nacidos con EC adquirida por transmisión congénita permanecen asintomáticos. Cuando aparecen, las manifestaciones y cuadros clínicos más importantes son hepatoesplenomegalia, hepatitis, sepsis, meningitis, miocarditis o anemia hemolítica, pudiendo ser ocasionalmente causa de muerte.
Habitualmente, las manifestaciones agudas de la EC remiten de forma espontánea, dando paso a la fase crónica indeterminada o asintomática.
Fase crónica
La parasitemia periférica es escasa e intermitente y el diagnóstico se realiza por medio de técnicas serológicas.
EC en fase crónica, forma indeterminada, asintomática, consiste en la positividad de las pruebas serológicas con ausencia de afectación orgánica demostrable y puede persistir toda la vida del paciente.
Aproximadamente un 20-30% de estos pacientes, entre 10 y 20 años después de la primoinfección, evolucionan lentamente hacia una fase crónica sintomática que cursa con disfunción autonómica, microinflamaciones y fibrosis, produciendo lesiones irreversibles en los órganos diana (corazón, esófago, colon y sistema nervioso periférico).
EC en fase crónica con afectación cardiaca. Cursa con miocardiopatía dilatada y trastornos de la conducción, que producirá insuficiencia cardiaca, tromboembolismos y arritmias.
Las alteraciones electrocardiográficas y ecocardiográficas más frecuentes en la cardiopatía chagásica16,19 se detallan en la Tabla 2.

EC en fase crónica con afectación digestiva. Puede llegar a afectar al 15-20% de los pacientes con EC. Se producen dilataciones del tracto digestivo (megaesófago, megacolon) y trastornos motores gastrointestinales como acalasia esofágica, alteración del vaciado gástrico, alteración del tránsito intestinal y estasis biliar.
Los síntomas principales son: disfagia, odinofagia, regurgitación, estreñimiento crónico y/o dolor abdominal.
EC en fase crónica con afectación mixta cardio-digestiva.
EC en fase crónica con afectación neurológica. La patologia cerebrovascular puede ser secundaria a la cardiopatía chagásica (insuficiencia cardiaca, trombosis mural y/o arritmias) pero también puede ser el primer signo de la EC en pacientes asintomáticos o con disfunción sistólica leve, por lo que los pacientes con patología cerebrovascular que provienen de regiones endémicas deben ser examinados para la infección por T. cruzi20.
EC crónica reactivada21. Los pacientes con inmunosupresión pueden presentar una reactivación de la EC. En pacientes con infección por VIH, las alteraciones del sistema nervioso central pasan a ser predominantes y a veces exclusivas. En pacientes inmunodeprimidos por leucemias y terapias inmunosupresoras, destacan los cuadros de miocarditis y de meningoencefalitis. En los pacientes trasplantados son frecuentes los nódulos subcutáneos.
DIAGNÓSTICO
Solo es posible detectar la forma circulante del T. cruzi durante la fase aguda de la infección, por lo que los métodos diagnósticos más idóneos son los directos (parasitológicos) y los moleculares (PCR). Estas pruebas también son útiles en los casos de reactivación.
En la fase crónica de la enfermedad, la parasitemia es de baja intensidad e intermitente, por lo que el diagnóstico se realiza mediante la detección de anticuerpos inmunoglobulina G (IgG) anti-T. cruzi (diagnóstico serológico).
De acuerdo con los criterios internacionales, se consideran positivos para EC, aquellos sueros que son reactivos mediante dos técnicas serológicas que utilizan antígenos distintos y cuando los resultados son discordantes o dudosos es necesario realizar una tercera prueba confirmatoria.
En los recién nacidos de madres con EC, las pruebas serológicas no son útiles para llegar a un diagnóstico precoz de la EC congénita, ya que las IgG anti-T. cruzi halladas en el recien nacido hasta los nueve meses de vida pueden ser de origen materno y la detección de IgM no ofrece resultados satisfactorios. Por lo que, siempre que sea posible, deben realizarse pruebas parasitológicas directas (microhematocrito o PCR) durante el primer mes de vida para detectar el parásito o el ADN del mismo22 y reservar las pruebas serológicas a partir de los nueve meses de edad.
TRATAMIENTO
En la fase aguda de la EC y en niños menores de 12 meses, se establecen cifras serológicas de curación cercanas al 100% tras el tratamiento con benznidazol (BNZ)23. En la fase crónica de la enfermedad, las tasas de curación disminuyen. Aunque la patogénesis de la EC crónica es multifactorial, la persistencia del parásito es el hecho clave para su desarrollo24. Por ello, la eliminación o la disminución de la carga parasitaria modifican la evolución natural de la enfermedad25.
Actualmente los únicos fármacos disponibles para tratar la EC son nifurtimox (NF) y BNZ. Ambos fármacos están contraindicados en mujeres embarazadas y en pacientes con insuficiencia renal o hepática severa. Durante el tratamiento debe evitarse el consumo de alcohol.
La pauta terapéutica consiste en:
- BNZ: en adultos 5 mg/kg de peso/día, (máximo 300 mg/24 h), repartidos en 2-3 dosis orales diarias, durante 60 días. En niños menores 12 años, la dosis recomendada es de 10 mg/kg de peso/día. BNZ puede producir efectos secundarios gastrointestinales al inicio del tratamiento, pero suelen ser leves y bien tolerados. Las reacciones adversas que más frecuentemente inducen al abandono del tratamiento son las derivadas de hipersensibilidad cutánea, con aparición de exantema eritematoso y pruriginoso que en ocasiones puede ser grave.
- NF (no disponible en España): en adultos 8-10 mg/kg/día, administrado oralmente en 3 o 4 tomas diarias, durante 60 días. En niños de 11 a 16 años la dosis recomendada es de 12,5-15 mg/kg/día y en niños menores de 11 años la dosis será de 15-20 mg/kg/día.
Las reacciones adversas más frecuentes son la anorexia, náuseas, vómitos y en menor medida, dolor abdominal, diarrea, pérdida de peso, irritabilidad, somnolencia y alteraciones psiquiátricas. La neuropatía periférica es un efecto dosis dependiente, que ocurre más frecuentemente durante el 2.º mes de tratamiento y que requiere la discontinuidad del mismo.
En la Tabla 3 se exponen las recomendaciones para el tratamiento antiparasitario de la EC, según el nivel de evidencia.
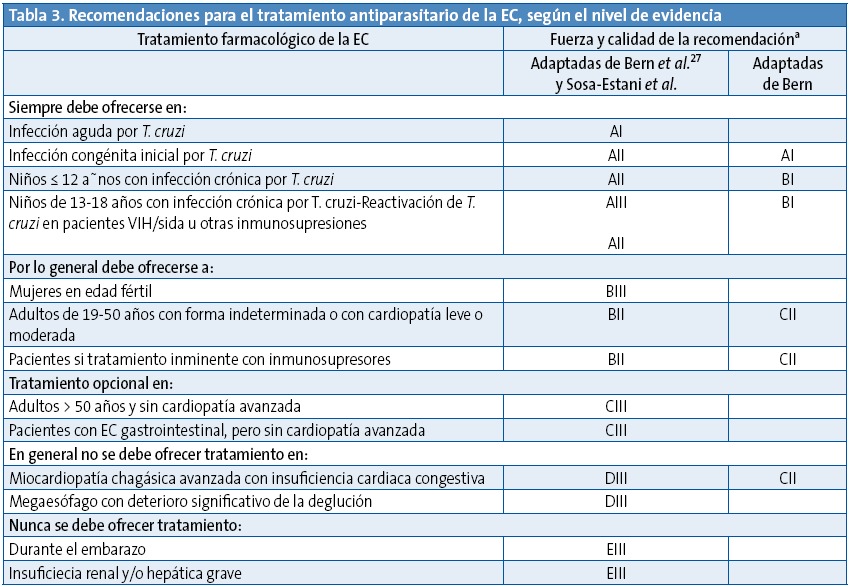
aLa clasificación de la fuerza y la calidad de las recomendaciones se ha realizado aplicando una adaptación del sistema utilizado por la Sociedad Americana de Enfermedades Infecciosas (IDSA), tal y como se refleja a continuación:
Fuerza de la recomendación:
A: evidencias muy sólidas para apoyar el uso de una recomendación; sería ofrecida siempre.
B: moderada evidencia para apoyar el uso de una recomendación; generalmente sería ofrecida.
C: escasa evidencia para apoyar una recomendación; opcional.
D: moderada evidencia en contra de una recomendación; generalmente no sería ofrecida.
E: evidencia muy sólida en contra de una recomendación; nunca sería ofrecida.
Calidad de la recomendación:
I: evidencia procedente de al menos un ensayo clínico aleatorizado.
II: evidencia procedente de al menos un ensayo no aleatorizado, bien diseñado, bien de estudios de cohortes, de estudios analíticos de casos y controles (preferiblemente de más de un centro), de series temporales o de resultados concluyentes obtenidos en estudios experimentales no controlados.
III: evidencia de opiniones de expertos basadas en la experiencia clínica o en estudios descriptivos.
Fuentes: Sosa-Estani S, Colantonio L, Segura EL. Therapy of Chagas disease: Implications for levels of prevention. J Trop Med. 2012;2012:292138. Bern C. Chagas disease: Management of acute disease, early chronic disease, and disease in immunocompromised hosts. En: UpToDate [en línea]. Disponible en http://goo.gl/iMrAoB
ABORDAJE DE LA ENFERMEDAD DE CHAGAS DESDE LA ATENCIÓN PRIMARIA DE SALUD
Anamnesis específica en relación a la EC
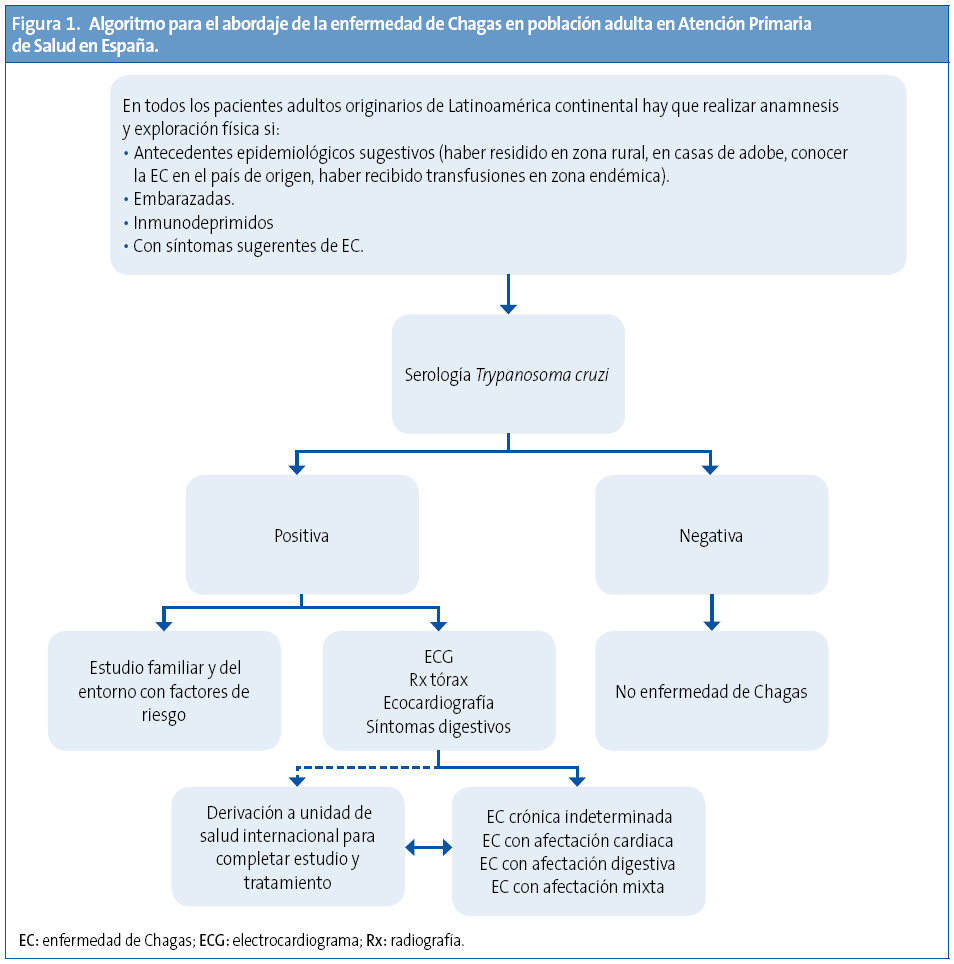
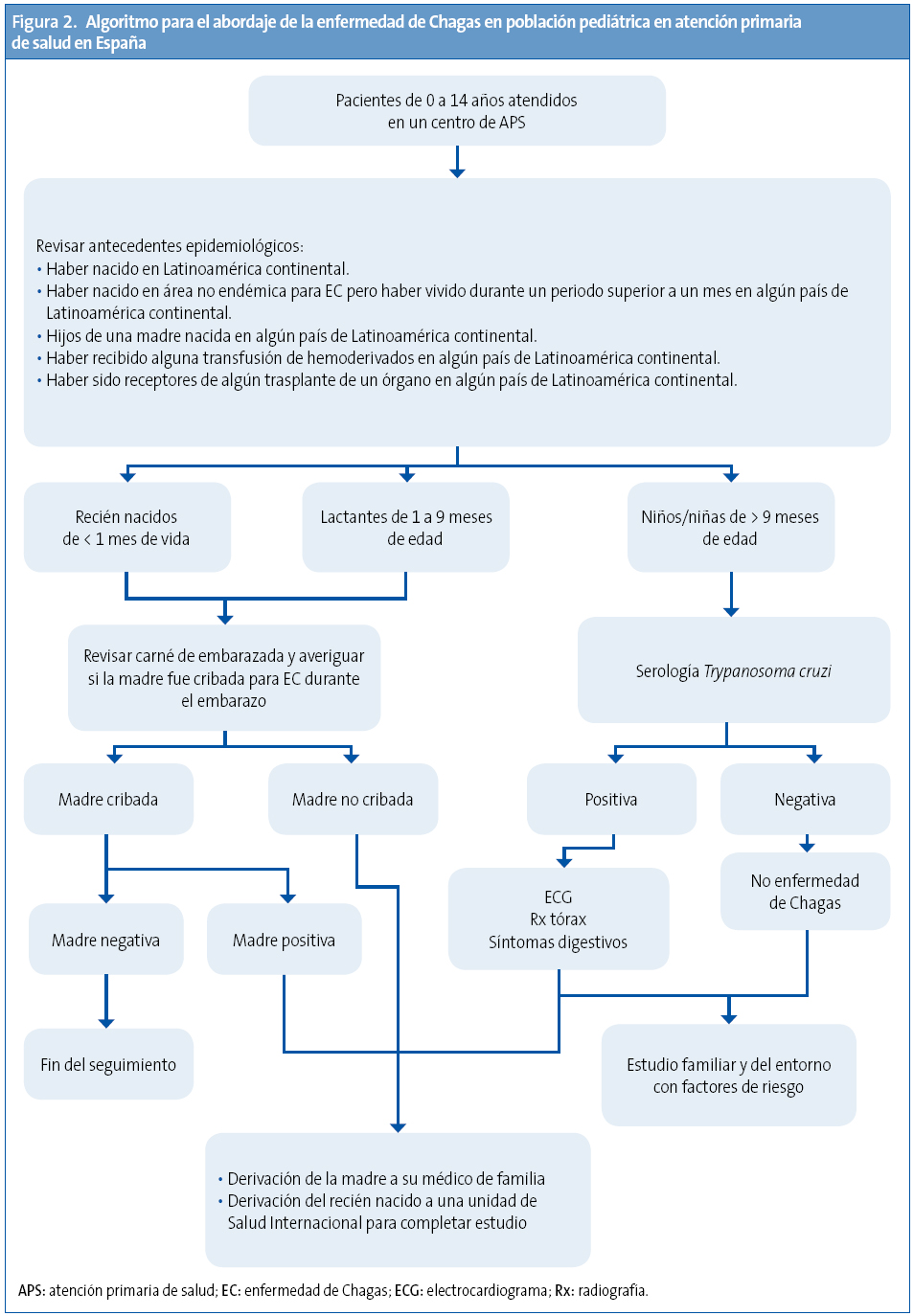
Al ser una enfermedad parasitaria crónica que puede permanecer asintomática, el diagnóstico requiere de un alto grado de sospecha clínica, basado en los antecedentes epidemiológicos del paciente (Figuras 1 y 2).
El objetivo de la anamnesis será doble:
- Evaluar el riesgo epidemiológico de la infección por T. cruzi. Valorar el origen del paciente o la estancia prolongada (más de un mes) en áreas endémicas y recoger información sobre:
- País de origen, departamento o región y/o municipio.
- Residencia en zonas rurales o urbanas, haber habitado en casas de adobe.
- Conocimiento de la existencia de la EC en la área o áreas donde ha vivido26, o de algún familiar con EC, preguntando específicamente por el antecedente materno.
- Si ha recibido transfusiones de sangre o ha sido receptor de transplantes en el país endémico.
- En la consulta pediátrica, aparte de saber si el niño es originario de zona endémica (considerar los niños adoptados), es importante detectar a los nacidos en España hijos de madre originaria de zona endémica y comprobar si se ha realizado el cribado de la EC durante el embarazo y el resultado del mismo.
- Detectar síntomas de probable afectación orgánica. Debe tenerse en cuenta que la mayor parte de los pacientes con EC se encontrarán en fase crónica indeterminada y por consiguiente asintomáticos:
- Para detectar cardiopatía subyacente se interrogará sobre la presencia de síntomas secundarios a alteraciones del rítmo cardiaco (palpitaciones, síncopes), insuficiencia cardiaca, fenómenos tromboembólicos venosos y sistémicos (embolias pulmonares o sistémicas, patología vascular cerebral generalmente isquémica) o alteraciones microvasculares (dolor precordial).
- Para detectar afectación digestiva se interrogará sobre17 síntomas relacionados con alteracion esofágica (disfagia, regurgitación, odinofagia, tos nocturna, sialorrea, hipertrofia parotídea), con alteración gástroduodenal (dispepsia, pirosis, distensión abdominal, epigastralgia), y con alteración colónica (estreñimiento, cambio del ritmo deposicional, sensación de evacuación incompleta).
Exploración física específica de la enfermedad de Chagas
- Peso, talla (o longitud en menores de dos años) e índice de masa corporal (IMC) en kg/m2.
- Presión arterial, frecuencia cardiaca.
- Exploración cardiovascular detallada. Auscultación cardiaca durante un minuto.
- Exploración abdominal exhaustiva.
Población susceptible de estudio
Población adulta
En los países no endémicos para EC, tras los resultados obtenidos en diversos estudios4,27,se recomienda la detección de la infección por T. cruzi a los adultos originarios de Latinoamérica continental o que hayan realizado largas estancias (más de un mes) en estos países, que hayan sido informados correctamente y accedan a ser estudiados y que presenten:
- Antecedentes epidemiológicos sugestivos.
- Embarazadas.
- Inmunodeprimidos.
- Síntomas/signos sugerentes de EC.
Población pediátrica
Los pediatras de APS tienen una responsabilidad fundamental para la detección y abordaje de la EC en la población que atienden28. Todo niño que es atendido en una primera visita al centro es tributario de ser interrogado por su origen biográfico y familiar.
Serán susceptibles de ser estudiados los niños en edad pediátrica (de 0 a 14 años), previa información y consentimiento de los padres o tutores, con los siguientes antecedentes epidemiológicos:
- Haber nacido o haber realizado largas estancias (más de un mes) en Latinoamérica continental.
- Ser hijos de madre nacida en país endémico.
- Haber recibido alguna transfusión de hemoderivados o haber sido receptores de algún trasplante de un órgano en país endémico.
Métodos diagnósticos
Para descartar la EC en fase crónica desde la APS deben solicitarse anticuerpos IgG anti-T. cruzi.
Exploraciones complementarias
Con el objetivo de determinar si un paciente con infección por T. cruzi presenta patología orgánica, se recomienda practicar:
- Electrocardiograma (ECG) convencional de 12 derivaciones, con un registro largo de 30 segundos, en DII.
- Radiografía de tórax (posteroanterior y lateral). La evidencia de cardiomegalia podría ser un factor predictivo de riesgo de muerte súbita en pacientes con EC crónica. También puede detectar alteraciones del mediastino secundarias a megaesófago.
- Ecocardiografía: valorar la función ventricular y descartar aneurismas.
En la Tabla 4 se detallan otras exploraciones complementarias optativas en función de la disponibilidad y de la clínica.

TRATAMIENTO
A pesar de que BNZ es el único fármaco autorizado en España para el tratamiento de la EC, no está disponible en el circuito habitual de las farmacias y solo puede dispensarse como medicamento extranjero.
Durante el tratamiento, es aconsejable realizar visitas de seguimiento y control analítico (hemograma, la función hepática y renal) cada 2-3 semanas para controlar la aparición de reacciones adversas y el cumplimiento terapéutico. La coordinación entre el servicio especializado y la APS puede ofrecer grandes ventajas.
En mujeres en edad fértil descartar la posibilidad de embarazo previo al inicio del tratamiento e indicar la anticoncepción durante el mismo.
Seguimiento
Enfermedad de Chagas en fase crónica indeterminada
Para detectar precozmente la afectación orgánica se aconseja practicar anualmente un ECG y realizar anamnesis sobre síntomas y signos de afectación cardiaca o digestiva.
Enfermedad de Chagas con afectación cardiaca o digestiva o mixta
El seguimiento de la patología cardiaca y/o digestiva chagásica, por el médico de familia, será la habitual que realizará en estas mismas patologías debidas a otras etiologías.
Recien nacidos hijos de madres positivas
Aunque el resultado de la parasitemia haya sido negativo en el periodo neonatal, es obligatorio realizar un seguimiento del niño y una serología a los 9-12 meses de edad, cuando es esperable que los anticuerpos maternos hayan sido eliminados. Una serología negativa a esta edad descarta la transmisión vertical de la EC. Si es claramente positiva, con un título serológico elevado, se iniciará el tratamiento del lactante, pero si el título está cercano al punto de corte deberá confirmarse el diagnóstico con una nueva determinación serológica un mes después.
No se ha demostrado la presencia de T. cruzi en la leche de las madres con EC, por lo que la lactancia materna no se desaconseja a no ser que existan heridas sangrantes en el pezón24.
ASPECTOS PREVENTIVOS EN VIAJEROS
La APS ocupa una situación clave para la prevención primaria de la EC, aconsejando medidas antivector a los viajeros a zonas endémicas (especialmente el altiplano andino y Bolivia).
La población de mayor riesgo la constituyen los inmigrantes que viajan a zona endémica para visitar a familiares y amigos.
El riesgo de contraer la EC durante el viaje es bajo, aunque hay que considerar factores como el tipo de viaje, la duración, la estancia en zonas rurales y el tipo de alojamiento.
Debe aconsejarse a toda persona que haya estado en zona endémica de EC y que al regreso de su viaje presente síntomas de malestar, fiebre, erupción cutánea, dolor abdominal o cualquier otro síntoma que acuda a su médico.
OTRAS CONSIDERACIONES
La APS será responsable del estudio de los familiares u otras personas del entorno del paciente con EC que hayan sido expuestas a los mismos riesgos epidemiológicos.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: APS: Atención Primaria de Salud; BNZ: benznidazol; EC: enfermedad de Chagas; ECG: electrocardiograma; IgG: inmunoglobulina G; IMC: índice de masa corporal; NF: nifurtimox.
BIBLIOGRAFÍA
- Gascón J, Bern C, Pinazo MJ. Chagas disease in Spain, the United States and other non-endemic countries. Acta Trop. 2010;115:22-27.
- Muñoz J, Gomez i Prat J, Gallego M, Gimeno F, Trevino B, López-Chejade P, et al. Clinical profile of Trypanosoma cruzi infection in a non-endemic setting: immigration and Chagas disease in Barcelona (Spain). Acta Trop. 2009;111: 51-55.
- Soriano Arandes A, Muñoz Gutierrez J, Vergés Navarro M, Castells Doménech C, Portús Vinyeta M, Gascón Brustenga J. Prevalence of Chagas disease in the Latin American immigrant population in a primary health centre in Barcelona (Spain). Acta Trop. 2009;112:228-30.
- Roca C, Pinazo MJ, López-Chejade P, Bayó J, Posada E, López-Solana, J, et al. Chagas Disease among the Latin American Adult population attending in a Primary Care Center in Barcelona, Spain. PLoS Negl Trop Dis. 2011;5:e1135.
- Piron M, Vergés M, Muñoz J, Casamitjana N, Sanz S, Maymó RM, et al. Seroprevalence of Trypanosoma cruzi infection in at-risk blood donors in Catalonia (Spain). Transfusion. 2008;48:1862-8.
- Forés R, Sanjuán I, Portero F, Ruiz E, Regidor C, López-Vélez R, et al. Chagas disease in a recipient of cord blood transplantation. Bone Marrow Transplant. 2007;39127-8.
- Munoz J, Portus M, Corachan M, Fumado V, Gascon J. Congenital Trypanosoma cruzi infection in a non-endemic area. Trans R Soc Trop Med Hyg. 2007;101:1161-2.
- Muñoz J, Coll O, Juncosa T, Verges M, del Pino M, Fumadó V, et al. Prevalence and vertical transmission of Trypanosoma cruzi infection among pregnant Latin American women attending 2 maternity clinics in Barcelona, Spain. Clin Infect Dis. 2009;48:1736-40.
- Paricio-Talayero JM, Benlloch-Muncharaz MJ, Collar-del-Castillo JI, Rubio-Soriano A, Serrat-Pérez C, Magraner-Egea J, et al. Epidemiological surveillance of vertically-transmitted Chagas disease at three maternity hospitals in the Valencian Community. Enferm Infecc Microbiol Clin. 2008;26:609-13.
- Sicuri E, Muñoz J, Pinazo MJ, Posada E, Sánchez J, Alonso PL, et al. Economic evaluation of Chagas disease screening of pregnant Latin American women and of their infants in a non endemic area. Acta Trop. 2011;118:110-7.
- Conselleria de Salut, Comunitat Valenciana. Enfermedad de chagas importada. Protocolo de actuación en la Comunitat Valenciana. En: Associació de Comares [en línea] [consultado el 16/03/2015]. Disponible en www.matronas-cv.org/categorias-principales/documentos/profesionales/i/475/65/enfermedad-de-chagas-importada-protocolo-de-actuacion-en-la-comunitat-valenciana
- Departament de Salut, Generalitat de Catalunya. Protocol de cribratge i diagnòstic de malaltia de Chagas en dones embarassades llatinoamericanes i en els seus nadons. En: Departament de Salut. Generalitat de Catalunya [en línea] [consultado el 16/03/2015]. Disponible en http://www.gencat.cat/salut/depsalut/html/ca/dir2384/protchagas2010.pdf
- Gascón J. Diagnóstico y tratamiento de la enfermedad de Chagas importada. Med Clin (Barc). 2005;125:230-235.
- Pinazo MJ, Miranda B, Rodríguez-Villar C, Altclas J, Brunet Serra M, García-Otero EC, et al. Recommendations for management of Chagas disease in organ and hematopoietic tissue transplantation programs in nonendemic areas. Transplant Rev (Orlando). 2011;25:91-101.
- Pérez-Molina JA, Rodríguez-Guardado A, Soriano A, Pinazo MJ, Carrillero B, García-Rodríguez M, et al. Guidelines on the treatment of chronic coinfection by Trypanosoma cruzi and HIV outside endemic areas. HIV Clin Trials. 2011;12:287-98.
- Gascón J, Albajar P, Cañas E, Flores M, Gomez i Prat J, Herrera RN, et al. Diagnóstico, manejo y tratamiento de la cardiopatía chagásica crónica en áreas donde la infección por Trypanosoma cruzi no es endémica. Rev Esp Cardiol. 2007;60:285-93.
- Pinazo MJ, Cañas E, Elizalde JI, García M, Gascón J, Gimeno F, et al. Diagnosis, mangement and treatment of chronic Chagas’ gastrointestinal disease in areas where Trypanosoma cruzi infection is not endemic. Gastroenterol Hepatol 2010;33:191-200.
- Basile L, Jansà JM, Carlier Y, Salamanca DD, Angheben A, Bartoloni A, et al. Chagas disease in European countries: the challenge of a surveillance system. Euro Surveill. 2011 Sep 15;16:19968.
- Valerio L Roure S, Sabrià M, Balanzó X, Vallès X, Serés L. Clinical, electrocardiographic and echocardiographic abnormalities in Latin American migrants with newly diagnosed Chagas disease 2005-2009, Barcelona, Spain. Euro Surveill. 2011;16:1997.
- Carod-Artal FJ, Gascon J. Chagas disease and stroke. Lancet Neurol. 2010;9:533-542.
- Pinazo MJ, Espinosa G, Cortes-Lletget C, Posada E, Aldasoro E, Oliveira I, et al. Immnosupression and Chagas disease: a managemnt challenge. PLoS Negl Trop Dis. 2013;7:e1965.
- Schijman AG, Altcheh J, Burgos JM, Biancardi M, Bisio M, Levin MJ, et al. Aetiological treatment of congenital Chagas' disease diagnosed and monitored by the polymerase chain reaction. J Antimicrob Chemother. 2003;52:441-9.
- Oliveira I, Torrico F, Muñoz J, Gascon J. Congenital transmission of Chagas disease: a clinical approach. Expert Rev Anti Infect Ther. 2010;8:945-56.
- Viotti R, de Noya BA, Araujo-Jorge T, Grijalva MJ, Guhl F, López MC, et al. Towards a paradigm shift in the treatment of chronic Chagas disease. Antimicrob Agents Chemother. 2014;58:635-9.
- Viotti R, Vigliano C, Alvarez MG, Lococo B, Petti M, Bertocchi G, et al. Impact of aetiological treatment on conventional and multiplex serology in chronic Chagas disease. PLoS Negl Trop Dis. 2011;5:e1314.
- Matinero E, Roca C, Escribà JM, Bayó J, de la Fuente S, Grupo de estudio Chagas-Clot. Conocimiento de la existencia de la enfermedad de Chagas por inmigrantes originarios de centro y Suramérica continental. Enf Emerg. 2010,12:145-9.
- Bern C, Montgomery SP, Herwaldt BL, Rassi A, Marin-Neto JA, Dantas RO, et al. Evaluation and treatment of Chagas disease in the United States: a systematic Review. JAMA. 2007;298:2171-81.
- González-Tomé MI, Rivera M, Camaño I, Norman F, Flores-Chávez M, Rodríguez-Gómez L, et al. Recomendaciones para el diagnóstico, seguimiento y tratamiento de la embarazada y el niño con enfermedad de Chagas. Enferm Infecc Microbiol Clin. 2013;3:535-42.





