Vol. 17 - Num. 65
Notas clínicas
Pensando en la dermatitis perianal
Irene García Osésa, JM Martínez de Zabarte Fernándezb, Carmen Puig Garcíac, José María Arnal Alonsoc
aPediatra. CS Valtierra. Navarra. España.
bMIR-Pediatría. Hospital Universitario Miguel Servet. Zaragoza. España.
cPediatra. CS Actur Norte. Zaragoza. España.
Cómo citar este artículo: García Osés I, Martínez de Zabarte Fernández JM, Puig García C, Arnal Alonso JM. Pensando en la dermatitis perianal. Rev Pediatr Aten Primaria. 2015;17:51-5.
Publicado en Internet: 16-03-2015 - Número de visitas: 61366
Resumen
Introducción: la dermatitis perianal es una entidad infradiagnosticada, habitualmente producida por el estreptococo β-hemolítico del grupo A (EBHGA). La epidemiología, clínica y complicaciones están ampliamente descritas en la bibliografía. El diagnóstico es microbiológico y el tratamiento de elección asocia antibioterapia oral y tópica.
Objetivo: describimos el cuadro clínico y manejo de seis pacientes para mejorar el índice de sospecha clínico.
Serie de casos: seis pacientes (cinco varones). Edades: de nueve meses a cinco años (media de tres años). Clínica: seis con eritema perianal, tres con dolor defecatorio, dos con prurito, una con vaginitis. Se realizó una detección rápida de antígeno estreptocócico en cinco pacientes, de los que cuatro eran positivos inicialmente. En todos se recogió frotis rectal y en todos los cultivos creció EBHGA. Recibieron todos antibiótico oral (cinco penicilina y uno amoxicilina), asociando en cuatro mupirocina y en tres clotrimazol tópicos. Evolución satisfactoria.
Discusión: los casos descritos concuerdan clínica y epidemiológicamente con la bibliografía. Es necesaria la sospecha clínica y el test rápido para el diagnóstico y tratamiento precoces.
Palabras clave
● Streptococcus pyogenes ● Dermatitis ● Infección estreptocócicaNota:
INTRODUCCIÓN
La dermatitis perianal es una entidad descrita inicialmente como “celulitis perianal” por Amren en 1966; posteriormente ha recibido la denominación “enfermedad estreptocócica perianal” o “dermatitis perianal estreptocócica”, por ser mayoritariamente producida por el Streptococcus pyogenes o estreptococo β-hemolítico del grupo A (EBHGA). Sin embargo, se han descrito otros agentes causales menos frecuentes; entre ellos el más relevante es el Staphylococcus aureus1,2.
Es una enfermedad con una incidencia desconocida, ya que está infradiagnosticada al haber un bajo índice de sospecha entre los profesionales3. Es más frecuente en varones; la edad varía entre seis meses y deiz años, pudiendo afectar también a adultos y la incidencia aumenta entre los 3-5 años, predominando en los meses de invierno-primavera4-6. Esta distribución etaria se postula que pueda deberse a mayores contactos digitales orales-perianales, déficit de higiene y a la diferente colonización rectal a estas edades4,7. En muchas ocasiones es difícil realizar el diagnóstico diferencial y, aunque en general tenga una evolución benigna, tratada de forma incorrecta puede resultar duradera y presentar complicaciones5.
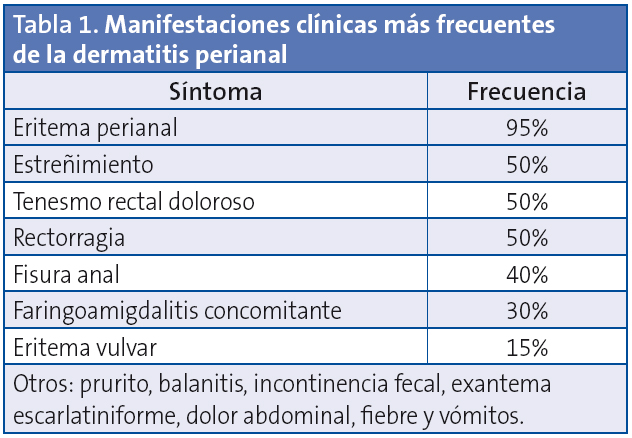
Las manifestaciones clínicas más frecuentes se describen en la Tabla 1. El diagnóstico de sospecha es clínico, y la confirmación diagnóstica se realiza mediante el cultivo de frotis rectal1,2, aunque el test de detección rápida de estreptococo con un valor predictivo positivo cercano al 100% resulta muy útil.
A continuación se presentan seis casos de esta entidad, de pacientes atendidos en un centro de salud urbano de Zaragoza entre enero de 2011 y abril de 2013, para recordar esta patología y aumentar el índice de sospecha clínica.
SERIE DE CASOS
Caso 1
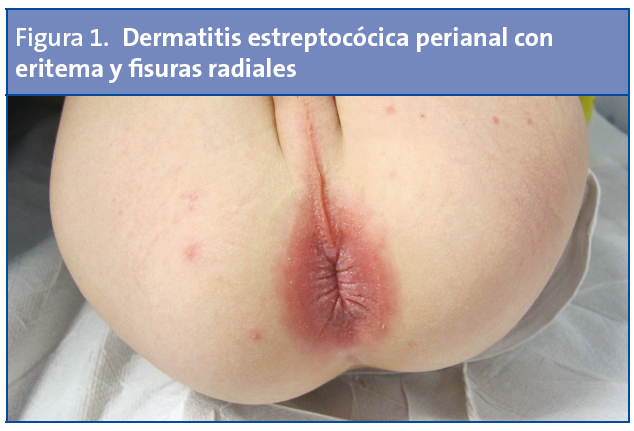
Varón de tres años que presenta eritema, fisuras radiales y dolor perianal con la defecación, afebril (Fig. 1). Se recoge frotis rectal y faríngeo. El test de detección rápida de estreptococo resulta positivo para la muestra anal y negativo para la faríngea. Se pauta tratamiento con mupirocina tópica y penicilina oral durante diez días, con curación completa posterior. En el cultivo de frotis rectal creció EBHGA.
Caso 2
Varón de tres años de edad, con lesión perianal eritematosa, pruriginosa, de una semana de evolución, sin afectación del estado general ni fiebre. En la exploración también se ven fisuras radiales. Se toma frotis rectal con resultado positivo en el test rápido de estreptococo, por lo que se inicia tratamiento con amoxicilina oral y mupirocina tópica durante diez días, con completa resolución del cuadro al concluir el tratamiento. El resultado del cultivo de la muestra confirmó crecimiento de EBHGA.
Caso 3
Varón de nueve meses de edad que consulta por eritema perianal intenso. Se realiza un primer frotis rectal con resultado del test de detección rápida de antígeno estreptocócico negativo a las 24 horas, por lo que se inicia tratamiento con clotrimazol. Al no evolucionar bien, se decide repetir el frotis rectal y faringoamigdalar, encontrándose un resultado positivo para la detección rápida de antígeno estreptocócico en la muestra rectal y negativo en la faringoamigdalar. El cultivo de de la muestra rectal fue negativo para hongos y demostró crecimiento de EBHGA. Se inició tratamiento con penicilina oral durante diez días, con resolución del cuadro.
Caso 4
Varón de cinco años que presenta eritema perianal acompañado de dolor anal al defecar, afebril. Se recogen frotis anal y faríngeo y se realiza test rápido de detección de estreptococo, que resulta positivo en el anal, creciendo EBHGA en el cultivo rectal. Se inicia tratamiento con penicilina oral. A los 20 días regresa porque, pese a mejorar inicialmente, ha reaparecido el eritema con menor intensidad acompañado de estreñimiento y fisuras a la exploración. Se pauta mupirocina tópica con mejoría parcial del cuadro a los cuatro días, asociándose clotrimazol tópico por sospecha de sobreinfección fúngica, con resolución final del cuadro.
Caso 5
Varón de tres años que acude a la consulta por presentar eritema perianal que no ha respondido al tratamiento con crema hidratante, molestias al defecar, prurito y dolor que le despierta por la noche. En la exploración se observa eritema en región anal compatible con celulitis perianal. Se recoge frotis rectal, siendo la prueba de detección rápida de estreptococo positiva y se inicia tratamiento con penicilina oral y mupirocina tópica durante diez días. Precisa añadir a los ocho días un corticoide tópico (hidrocortisona acetato), con evolución finalmente satisfactoria. En el cultivo hubo crecimiento de EBHGA sensible a penicilina.
Caso 6
Mujer de tres años que consulta por presentar eritema y picor vulvar compatible con vaginitis, sin otra sintomatología acompañante. Se pauta tratamiento con clotrimazol tópico y lavados con gel pediátrico. A los cuatro meses presenta nuevo episodio de vaginitis, esta vez de mayor intensidad, por lo que se recogen muestras para descartar oxiuriasis y dermatitis perianal estreptocócica. Ante la sospecha clínica, se inicia tratamiento con penicilina oral durante diez días. El test de Graham fue negativo mientras que en el cultivo se detectó crecimiento de EBHGA y Streptococcus agalactiae. Al finalizar el tratamiento con penicilina se resolvió el cuadro.
DISCUSIÓN
Los casos presentados coinciden en edad y sexo con la epidemiología descrita, siendo cinco varones y uno de ellos mujer.
Debemos tener presente este cuadro en las siguientes situaciones: eritema del pañal de mala evolución, asociado a los síntomas previamente descritos (estreñimiento, dolor, rectorragia, etc.) o a faringoamigdalitis estreptocócica (concomitante o en los días previos en el paciente o en alguno de sus familiares)6. El diagnóstico diferencial debe plantearse con las patologías señaladas en la Tabla 24,7.

El diagnóstico precoz de la enfermedad es fundamentalmente clínico, siendo la sospecha del profesional la clave. Una herramienta útil es el test de detección rápida de antígeno estreptocócico: favorece un rápido inicio del tratamiento y la consiguiente resolución del cuadro. En los casos del 1-5 se realizó dicho test y únicamente resultó negativo en un caso, siendo positivo en la segunda toma de muestra. En todos ellos se demostró finalmente crecimiento de EBHGA en el cultivo de frotis rectal.
Cuando dicho test es positivo puede estar indicado realizarlo en el frotis faríngeo: hasta un 80% podrían presentar colonización faríngea por EBHGA6, aunque otros autores encuentran menor prevalencia8. Se realizó a tres de los pacientes, con resultado negativo. Sin embargo en el caso 3, el hermano de nueve años presentó faringoamigdalitis a la vez con prueba rápida y cultivo faríngeo positivos para EBHGA.
Es importante identificar la enfermedad para evitar una mala praxis y las potenciales complicaciones, como las de cualquier otra infección estreptocócica3. En nuestro caso, se tardó más en diagnosticar a la única mujer, por el menor índice de sospecha.
El tratamiento varía según la bibliografía, aunque parece que la asociación de antibióticos por vía oral (penicilina o amoxicilina principalmente) y tópica (mupirocina o ácido fusídico), que cubran el EBHGA y el S. aureus, sea la mejor opción al evitar recidivas durante 7-10 días, aunque se necesitan más estudios3. La recurrencia de la enfermedad es de un 32-40% en pacientes tratados de manera única con amoxicilina o penicilina oral7,9. Si solo se usa tratamiento oral, las recurrencias parecen ser menores, con antibióticos resistentes a las β-lactamasas, pero todavía se necesita más investigación al respecto3. También se cita el tratamiento tópico único como terapia inicial2,8. En caso de recurrencia, la amoxicilina-clavulánico es de elección, y la cefuroxima una alternativa válida10. Los pacientes alérgicos a la penicilina pueden recibir eritromicina.
Los casos de nuestro centro se trataron con penicilina, excepto el caso 2 que recibió amoxicilina, asociando a todos ellos mupirocina tópica salvo en los casos 3 y 6. En tres de ellos se empleó clotrimazol tópico: en el caso 3 por resultar negativa la primera prueba rápida para EBHGA, en el 6 por no sospechar de entrada la enfermedad estreptocócica, y en el 4 por sospechar recurrencia con sobreinfección fúngica. Salvo este último caso, el resto mejoró a los 3-4 días de iniciar tratamiento antibiótico, con resolución completa a los diez días.
Con esta revisión se pretende hacer hincapié en una enfermedad infradiagnosticada en nuestro medio. Teniéndola presente el pediatra logrará el diagnóstico y tratamiento precoces y mayor beneficio para el paciente.
CONFLICTO DE INTERESES
Los autores declaran no presentar conflictos de intereses en relación con la preparación y publicación de este artículo.
ABREVIATURAS: EBHGA: estreptococo β-hemolítico del grupo A.
BIBLIOGRAFÍA
- Cruz-Rojo J, Martínez García MM, Fernández López MC. Dermatitis perianal, fisuras y balanopostitis por estreptococo betahemolítico del grupo A. An Pediatr (Barc). 2005;62:483-4.
- Martínez Blanco J, Suárez Castañón C, Calle Miguel L. Dermatitis perianal. En: Guía ABE. Infecciones en Pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico [en línea] [consultado el 12/03/2015]. Disponible en www.guia-abe.es/temas-clinicos-dermatitis-perianal
- Lehman R, Pinder S. Streptococcal perianal infection in children. BMJ. 2009;338:b1517.
- Fernández Gómez E, Ramos Díaz JC, Cañuelo Ruiz O, Romero Narbona F, Pérez Salgado C. Dermatitis perianal estreptocócica. Rev Pediatr Aten Primaria. 2005;7:203-8.
- Lawrence C, Brilliant MD. Perianal Streptococcal Dermatitis. Am Fam Physician. 2000;61:391-3.
- Echeverría Fernández M, González Martínez F, Marañón Pardillo R. Factores epidemiológicos implicados en la enfermedad perianal estreptocócica. An Pediatr (Barc). 2009;70:511-2.
- Alcalá-Minagorre PJ, Sánchez-Bautista A, López-Perezagua MM. Dermatitis perianal estreptocócica. Acta Pediatr Esp. 2007;65:142-3.
- Redondo Mateo J, Carrero González PA, Sierra Pérez E. Dermatitis estreptocócica perianal. Actas Dermosifiliogr. 2002;93:243-6.
- Olson D, Edmonson B. Outcomes in children treated for perineal group of beta-hemolytic streptococcal dermatitis. Pediatr Infect Dis J. 2011;30:933-6.
- Meury SN, Erb T, Schaad UB, Heininger U. Randomized, comparative efficacy trial of oral penicillin versus cefuroxime for perianal streptococcal dermatitis in children. J Pediatr. 2008;153:799-802.
Comentarios
Este artículo aún no tiene comentarios.





